
|
|
|
INVESTIGAREA SI TERAPIA SISTEMULUI CARDIOVASCULAR
1.1 Electrocardiografie
Electrocardiografia (ECG) este tehnica masurarii si reprezentarii grafice a potentialelor electrice generate de inima si transmise la suprafata corpului.
1.1.1 Vector cardiac, plane ECG, proiectii
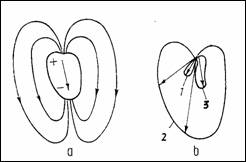
Ciclul cardiac este o succesiune de contractii (sistole) si relaxari (diastole) ale miocardului. Activarea unei parti a tesutului muscular al inimii provoaca o polarizare electronegativa a acestuia si o polarizare electropozitiva a zonei neactivate vecine, ceea ce produce un camp electric. Potentialul maxim defineste polii electrici, care impreuna cu campul aferent formeaza un dipol electric caracterizat printr-un moment electric dipolar numit vectorul cardiac (Figura 1.1: 1- depolarizare atriala; 2- depolarizare ventriculara; 3- repolarizare ventriculara).
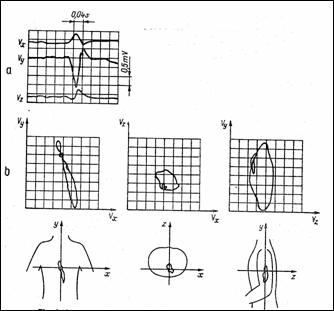
ECG analizeaza variatiile in timp ale proiectiilor vectorului cardiac in cele trei plane ortogonale: frontal, transversal si sagital (Figura 1.2). Vectorcardiografia masoara si reprezinta curbele inchise in spatiu din Figura 1.1 (b).
|
Figura 1.1 Campul electric creat de dipolul cardiac (a) si curbele descrise de varful vectorului cardiac in ciclul cardiac (b) |
|
Figura 1.2 Planele electrocardio-grafice: frontal (xy), transversal (xz) si sagital (yz) |
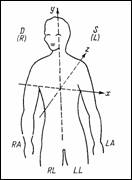
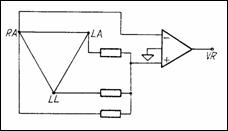
Proiectiile unui vector intr-un plan pot fi reconstituite daca se cunosc proiectiile pe doua axe. In ECG se folosesc, pentru planul frontal, masurari pe trei directii care formeaza un triunghi echilateral numit triunghiul lui Einthoven (Figura 1.3). Masurarile sunt bipolare (amplificatorul preia semnale pe ambele intrari de la electrozi "calzi") sau unipolare, la care potentialul de masa este cel al piciorului drept (RL - Right Leg).
Derivatiile bipolare sunt notate cu I, II, III. Culegerea I reda semnalul cules intre mana dreapta (RA - Right Arm, electrodul fiind conectat la borna " " a amplificatorului) si mana stanga (LA - Left Arm, electrod conectat la borna "+").
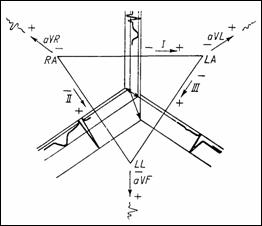
Masurarile monopolare sunt notate cu VR, VL si VF si reprezinta variatiile in timp ale potentialelor mainilor dreapta, stanga si piciorului stang fata de potentialul de referinta (Figura 1.4). Masurarile marite (aVR, aVL si aVF) au amplitudini cu 50% mai mari decat cele normale si considera pentru referinta media potentialelor celorlalte doua extremitati. Relatiile intre culegerile bipolare si cele monopolare sunt:
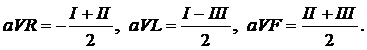
|
Figura 1.4 Culegere monopolara (VR) in planul frontal |
|
Figura 1.3 Derivatiile ECG in planul frontal |
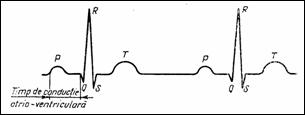
Forma ECG scalare, de exemplu pentru derivatia a II-a, este redata in Figura 1.5. Unda P corespunde contractiei atriale (depolarizare atriala), complexul QRS corespunde contractiei (depolarizarii) ventriculare iar unda T este aferenta repolarizarii ventriculare. Uneori, intre undele T si P apare unda U, avand origine incerta. Amplitudinea undei R este intre 0.1 si 1 mV iar banda de frecventa a semnalului ECG este (0.05 . 100) Hz.
In planul transversal sunt standardizate culegerile monopolare V1, ., V6 (Figura 1.6). Potentialul de referinta este cel mediu al mainilor dreapta, stanga si al piciorului stang (potentialul Wilson cu electrod central). Electrozii V se plaseaza direct pe pielea toracelui.
Proiectiile in planul sagital se folosesc in cazuri speciale si nestandardizat. Ele sunt monopolare si implica introducerea electrodului cald prin cateterism in esofag, ceea ce constituie o metoda invaziva si neplacuta.
|
Figura 1.6 Culegeri in plan transversal |
|
Figura 1.5 ECG standard (normala) |
|
|
1.1.2 Electrograful (EKG)
Electrocardiograful este aparatul folosit pentru masurarea si redarea grafica a vectorului cardiac. In cazul redarii scopice el se numeste electrocardioscop (monitor cardiac). EKG masoara diferentele de potential dintre doua puncte ale campului electric cardiac. Daca diferenta este zero pe afisaj apare o dreapta orizontala - linia izoelectrica.
Marimea potentialului inregistrat depinde de: (i) apropierea electrozilor de inima; (ii) unghiul vectorului cardiac cu axul derivatiei curente; (iii) neomogenitatea mediului conductor al corpului; (iv) plasarea excentrica a dipolului cardiac in mediul conductor uman.
Schema bloc de principiu a unui EKG pentru un singur canal (Figura 1.7) indica: selectorul de derivatii standard (1), preamplificatorul flotant (2), amplificatorul ce comanda inscriptorul (3), inregistratorul grafic (4) si blocul de etalonare (5) care genereaza un semnal de test de 1 mV ce produce o anumita deviatie a penitei inscriptorului (10 mm de exemplu).
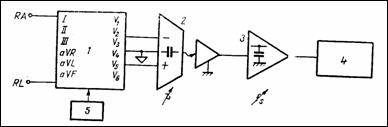
Figura 1.7 Schema bloc a unui canal de EKG
Schema bloc a unui EKG portabil este redata in Figura 1.8 ( Gli88 ). Cablul de pacient are cinci fire, prin care semnalele ECG sunt trimise unui bloc repetor (R) la iesirea caruia se afla o retea de rezistoare Wilson. Selectorul de derivatii (SD), manual sau automat, alege culegerea care este trimisa preamplificatorului PAD1, modulatorului-demodulatorului sincron (sau printr-un cuplor optic) si amplificatorului de curent alternativ A2. Se realizeaza astfel izolarea totala (galvanica si capacitiva) intre pacient si aparat. FS este un filtru de semnal parazitar electromiografic (EMG), avand atenuarea de -3 dB la 35 . 40 Hz. A3 este un amplificator cu reglaj in trepte a sensibilitatii. CRT este un circuit de revenire a traseului la linia izoelectrica de baza.
Modulul inregistrator contine: PAD2, limitatorul L pentru cursa penitei, amplificatorul final de putere (AF) si unitatea de scriere (US, pe baza unui galvanometru). Blocurile auxiliare sunt: generatorul G furnizeaza un semnal dreptunghiular de 500 Hz care produce o mica vibratie a penitei pentru a nu se lipi de hartie; reglajul incalzirii penitei (RIP); servomotorul de c.c. (M) plus tahogeneratorul (TG) realizeaza o viteza constanta de antrenare a hartiei; blocul de temporizare (BT) asigura functionarea motorului de antrenare pentru un timp prestabilit.
Parametrii electrici principali sunt: impedanta de intrare diferentiala este (2 .10) MW / 1.1.5 nF; rejectia de mod comun - min. 85 dB; zgomotul raportat la intrare: 35 mV; sensibilitatea: 5 - 10 - 20 mm/mV.
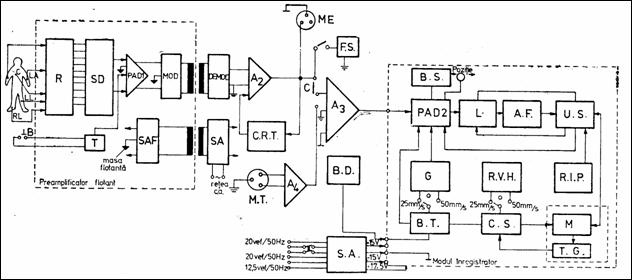
Figura 1.8 Schema bloc a unui EKG portabil
EKG moderne au un convertor analog-digital si o interfata pentru trimiterea datelor numerice catre un sistem de calcul. De asemenea, aparatul numit holter (EKG portabil) permite memorarea ECG pe o anumita durata, redarea de 30-60 ori mai rapida a semnalului inregistrat, alarmare in caz de ECG anormala (cu un tahometru audibil) si teletransmiterea datelor pe linie telefonica sau unde radio (facilitate utila telemedicinei).
Timpul de comutare mecanica a derivatiilor este mare (50 ms), ceea ce duce la dezechilibrarea amplificatorului diferential, apar semnale tranzitorii mari, fapt care poate bloca amplificatorul de curent alternativ. Comutatoarele electronice CMOS, avand timpi de comutare de ordinul zecilor de nanosecunde, elimina dezavantajul anterior. In Figura 1.9 ( Ciu92 ), selectorul (2) este comandat de numaratorul reversibil (5). In regim manual, alegerea numararii inainte sau inapoi este facuta de la tastatura. In regim automat numararea are loc doar inainte atat timp cat este pornit inregistratorul ECG, comanda START/STOP transmitandu-se printr-un optocuplor. Derivatia selectata este semnalizata pe panou cu ajutorul decodorului (7) si este aplicata amplificatorului izolator (3) si amplificatorului de putere (4).
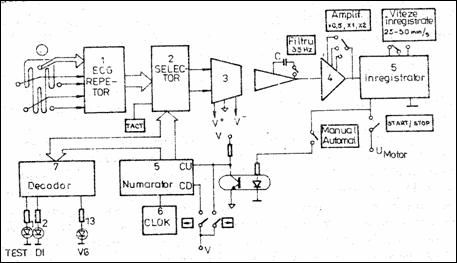
Figura 1.9 EKG cu selectare automata a derivatiilor
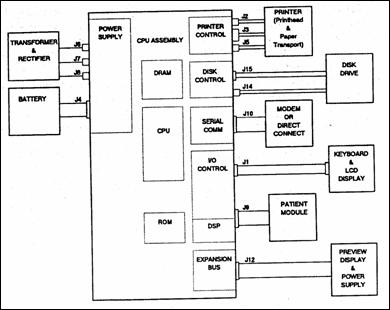
Figura 1.10 Schema bloc a unui EKG portabil bazat pe microprocesor
Un EKG digital este prezentat in Figura 1.10 ( Car96 ). Sistemul contine pana la 13 amplificatoare, un convertor A/D pe 16 biti si izolatoare optice pentru semnalul digital. Microsistemul are o unitate centrala (CPU) pe 32 biti iar circuitul DSP (Digital Signal Processing) efectueaza toate calculele necesare prelucrarii si analizei semnalului ECG. Fiecare bloc functional are controler propriu iar ansamblul este supervizat de un sistem de operare in timp real si multitasking.
1.1.3 Electrocardioscopul cu memorie
Electrocardioscopul (ECS) sau monitorul cardiac preia semnalul ECG, il amplifica si il afiseaza pe un tub catodic. In plus, ECS calculeaza si afiseaza ritmul cardiac (inclusiv alarmarea in caz de iesire din gama permisa) iar ECS moderne permit prelucrari (semi)automate ale ECG. In Figura 1.11 cardiotahimetrul realizeaza functia 60/T, in care T este perioada intre doua unde R. Blocul de memorie este necesar afisarii cu frecventele TV a semnalului ECG. El contine convertorul A/D, circuite pentru formarea adreselor si comenzilor de citire/scriere, memoria RAM propriu-zisa si convertorul D/A. Afisarea ritmului cardiac instantaneu are loc comandand baza de timp cu undele R.
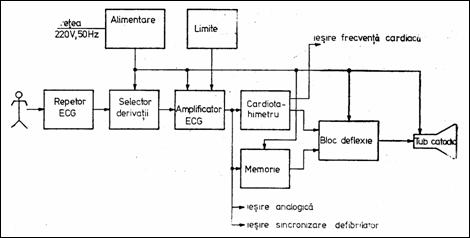
Figura 1.11 Electrocardioscop cu memorie
1.1.4 Vectorcardiografie (VCG)
Vectorcardiografia este reprezentarea variatiei varfului vectorului cardiac in spatiu in timpul ciclului cardiac sau a proiectiilor sale in cele trei plane electrocardiografice, in timp real sau nu. VCG suplineste dezavantajele principale ale ECG scalare: (a) nu reprezinta pozitia vectorului cardiac si (b) precizia de masurare este diferita, datorita nesimetriei atenuarii pe cele trei axe a potentialelor generate de inima.
Aparatul numit vectorcardiograf este de fapt un vectorvoltmetru. Electrozii se plaseaza pe piele, pe directia celor trei axe. Electrozii auxiliari compenseaza atenuarile diferite pe axe. In Figura 1.12 apare sistemul de culegere si compensare Frank, cel mai adecvat VCG. Variatiile in timp ale vectorului cardiac, proiectate pe axele x, y, z, sunt detectate in general cu o pereche de electrozi pentru fiecare axa iar al 7-lea electrod (RL) este la masa. Frank a introdus al 8-lea electrod, central, pentru compensarea diferitelor neomogenitati. Reteaua are ca semnale de iesire Vx, Vy si Vz.
In Figura 1.13 sunt reprezentate proiectiile vectorului cardiac pe cele trei axe si in planele xy, xz, yz pentru un ciclu cardiac.
|
Figura 1.12 Pozitia electrozilor si reteaua de compensare Frank |
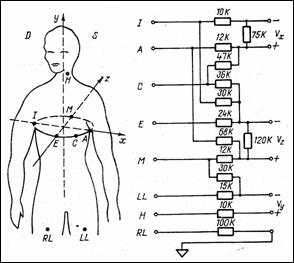
|
Figura 1.13 Vecorcardiograma in sistemul Frank |
Figura 1.14 reda schema-bloc a VCG, in care: 1 - retea de corectie; 2 - selector de axe; 3 - canale ECG; 4 - amplificare si adaptare; 5 - circuit de detectie unda R; 6 - generator de sageata. Modularea in intensitatea a spotului ecranului are loc insumand tensiunea (negativa) de comanda a grilei Wehnelt cu tensiunea amplificata a proiectiei dupa cea de-a treia directie. Sensul de parcurgere a buclelor VCG se obtine introducand o data cu informatia pe a treia axa niste impulsuri de modulare a spotului cu trei niveluri (impulsuri de "sageata"), astfel: un nivel coborat, care sumat cu tensiunea grilei si cu tensiunea pe axa 3 blancheaza (ascunde) traseul, un nivel intermediar, care sumat cu celelalte doua produce o intensitate medie a spotului si al treilea nivel pentru intensitate mare. Perioada acestor impulsuri trebuie sincronizata cu perioada ciclului cardiac.
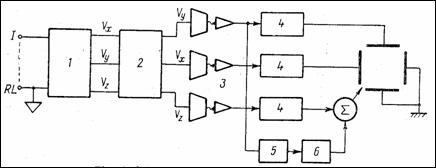
Figura 1.14 Schema-bloc a vectorcardiografului
1.1.5 Fonocardiografie
Fonocardiografia (FCG) este tehnica de masurare si redare a zgomotelor cardiace produse de curgerea sangelui prin inima, de activitatea mecanica de contractie si relaxare a cordului si de inchiderea si deschiderea valvulelor.
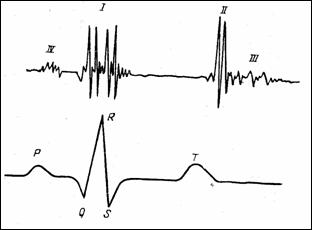
Sistolei ventriculare ii este asociat un zgomot avand durata de (0.06 - 0.15) sec. si spectru in banda 30 - 130 Hz, numit zgomotul I (Figura 1.15). Sfarsitul sistolei ventriculare este marcat de zgomotul II, de durata 0.06 - 0.12 sec., banda de 100 - 150 Hz si amplitudini mai mari ca zgomotul I. Aceste doua zgomote sunt audibile normal. Pe langa ele mai exista zgomotul III (sau protodiastolic, durata 0.05 - 0.1 sec., banda 20-30 Hz) si zgomotul IV (sau presistolic, durata 0.05 - 0.1 sec., banda sub 20 Hz).
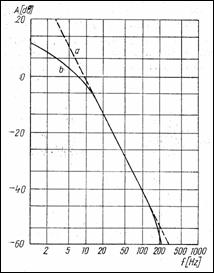
In anumite cazuri patologice si de efort puternic apar sufluri cardiace, datorate curgerii turbulente a sangelui din cauze diverse (de exemplu datorita unor afectiuni valvulare). Aceste sufluri au componente de frecventa intre 150-1000 Hz, au durata mai mare si se aud intr-o zona mai concentrata a cavitatii toracice. Formele de unda ale suflurilor cardiace patologice, prin amplitudinea, banda de frecventa si pozitionarea in timp in ciclul cardiac pot indica precis dereglari in functionarea valvulelor, in transmiterea impulsului de depolarizare in cord si o vascozitate anormala a sangelui. FCG "patologice" sunt catalogate si exista azi o bogata cazuistica in cardiologia clinica. Zgomotele cardiace sunt atenuate diferit spre suprafata corpului. Astfel, muschii si grasimea atenueaza frecventele inalte, zgomotul II si suflurile iar plamanii - in corelatie cu ciclul respirator - evidentiaza joasa frecventa. Presupunand in locul cordului un generator echivalent de zgomot alb, caracteristica ideala de frecventa a toracelui (pana la traductorul plasat pe piele) este redata in Figura 1.16(a). Ea are forma
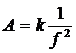 .
.
Caracteristica reala, mediata pe diferite structuri de tesuturi umane, apare in Figura 1.16(b). La auscultatie caracteristica este compensata de caracteristica urechii, mai sensibila la frecvente inalte.
Figura 1.17 prezinta schema-bloc a unui fonocardiograf. FTS 1-5 sunt filtre trece-sus care compenseaza pe benzi de frecventa caracteristica reala a toracelui. Punctele J, M1, M2, I si "auscultatie" respecta caracteristici de frecventa impuse de sistemul standardizat Maas-Weber. Caracteristica ultimului filtru, cu frecventa de taiere la 20 dB de 400 Hz, reproduce caracteristica urechii umane pentru redarea acustica pe difuzor a zgomotelor si suflurilor cardiace. Pentru inregistrarea grafica a FCG in benzile M2 si I se face o detectie de anvelopa a unui semnal MA in care purtatoarea este o oscilatie de JF usor inscriptibila (de obicei 80 Hz). In figura, (6) este oscilatorul pe 80 Hz, (7) - modulator MA iar (8) - inregistrator.
|
Figura 1.16 Caracteristica de frec-venta a toracelui: (a) ideala; (b) reala |
Figura 1.15 Fonocardiograma
si ECG normale
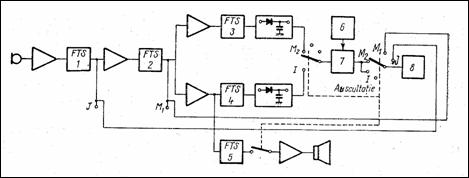
Figura 1.17 Schema-bloc a unui fonocardiograf
1.1.6 Prelucrari semiautomate ale semnalului ECG
Monitorizarea activitatii cardiace implica achizitia si prelucrarea cvasipermanenta a ECG, realizate in timp real (rapid, prin circuite specializate) sau "off-line" (pe ECG memorate). Tehnicile semiautomate de prelucrare a ECG usureaza analiza acesteia si inlatura subiectivismul interpretarii.
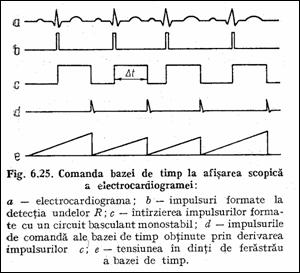
Frecventa cardiaca instantanee sau perioada instantanee a ciclului cardiac se poate masura pe ECG prin detectarea undelor R. In monitorizare, afisarea ritmului cardiac instantaneu are loc prin comanda bazei de timp de catre undele R. Impulsul astfel format trebuie intarziat cu 0.2 sau cu 0.25 sec. pentru a se vizualiza toate semnalele ce apar intr-un ciclu cardiac (Figura 1.18, Str82 ). Pe ecran declansarea spotului are aceeasi pozitie indiferent de ciclul cardiac, dar spotul se termina la o distanta proportionala cu durata ciclului. Astfel, ecranul poate fi etalonat in unitati de timp sau/si in batai/minut.
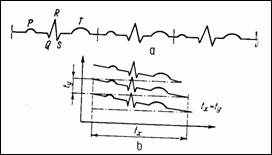
Conturografia este tehnica de reprezentare scopica a ECG prin cicluri succesive, unul sub celalalt, pentru evidentierea diferentelor dintre ele (Figura 1.21).
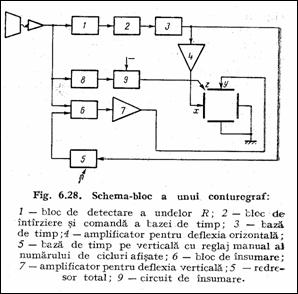
Schema-bloc a unui conturograf este redata in Figura 1.19, Str82 . Tensiunea de deflexie pe verticala este formata din semnalul ECG (util) si o tensiune liniar variabila care ofera caderea spotului din punctul de inceput stanga-sus in punctul de sfarsit dreapta-jos, corespunzator celor n cicluri afisate. Timpul de baleiere verticala, ty , este un multiplu al timpului de baleiere orizontala, tx , dat de baza de timp (Figura 1.20).
Pentru afisare se foloseste un osciloscop cu persistenta variabila si cu memorie. In plus, varfurile undelor ECG sunt accentuate fata de linia izoelectrica prin comanda tensiunii electrodului ce da intensitatea spotului cu undele ECG redresate total. Exista astfel trei regimuri de functionare: (1) scalara (electrocardioscop cu un traseu); (2) conturografica , persistenta fiind reglata manual in functie de numarul traseelor afisate (intre 7 sI 30); (3) memorata , cand pe ecran sunt "inghetate" anumite trasee achizitionate in timp real sau memorate pe un anumit suport.
|
Figura 1.18 Comanda bazei de timp la afisarea scopica a ECG |
|
Figura 1.19 Schema-bloc a unui conturograf |
|
Figura 1.21 Imagine conturografica |
Figura 1.20 Timpul de baleiere verticala
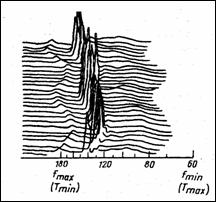
Histograma intervalelor sI histograma frecventelor. Variatia intr-un timp de observare t a ritmului cardiac (sau a ciclurilor cardiace, intervalul R-R) poate fi determinata prin numararea ciclurilor care au avut o anumita valoare de timp (Figura 1.22, a). Similar se poate calcula histograma frecventelor cardiace (b).
In Figura 1.23 apare histograma frecventelor cardiace fetale, pentru 3000 de cicluri cardiace. Cazul (a) a avut la nastere indicele Apgar 10 iar cazul (b) - doar 6.
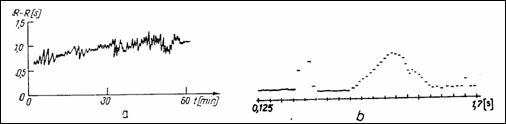
Figura 1.22 Variatia duratelor ciclurilor cardiace (a) si histograma acestor durate
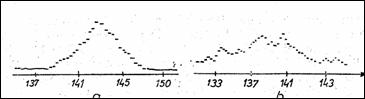
Figura 1.23 Histograma frecventelor cardiace fetale: (a) normale; (b) patologice
Analiza aritmiilor
In Figura 1.24 apare partea de achizitie si conversie a semnalului ECG intr-un sistem digital de prelucrare. Semnalul este transformat in forma digitala cu un convertor A/D pe 14 biti, frecventa de esantionare fiind de 400 Hz. In plus, circuite adecvate pot determina prezenta impulsurilor de stimulare, caz in care se genereaza in sistem un bit suplimentar. Semnalul numeric ECG se transmite prin optocuploare unui circuit preprocesor, care executa filtrari digitale s.a. calcule rapide. Transmiterea datelor catre procesorul principal (un microsistem sau microcalculator) are loc pe grupe de biti. Un prim grup de 8 biti / 100 Hz din cei 14 ai semnalului ECG foloseste reprezentarii grafice a ECG. AI doilea grup (14 biti / 200 Hz) transmite intregul semnal in vederea analizei iar al treilea pachet de date contine bitii de informare speciala. Sistemul prezentat poate folosi si altor prelucrari / analize ale ECG.
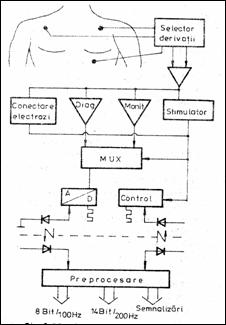
Figura 1.24 Schema pentru achizitie si prelucrare a semnalului ECG
1.1.7 Prelucrari automate ale ECG.
In multe cazuri clinice analiza vizuala a unei ECG nu poate stabili exact diagnosticul pacientului, datorita numarului mare de parametri (cca. 20 pentru o singura derivatie) care trebuie analizati si corelati intre ei. In plus, diagnosticarea precisa implica informatii corelate de la toate cele 12 derivatii.
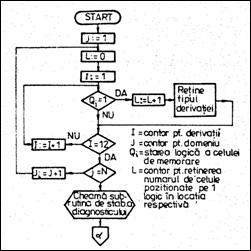
Figura 1.25 Organigrama prelucrarii datelor ECG
Organigrama prelucrarii se bazeaza pe principiile de diagnosticare ale clinicianului, prin interpretarea vizuala a ECG (Figura 1.25). Marimea ce caracterizeaza un parametru se imparte in anumite domenii, limitele acestor domenii fiind impuse de natura anomaliilor in functionarea cordului. De exemplu, pentru aritmii: daca frecventa este in domeniul 15 - 40 batai/min exista bradicardie sinusala pronuntata; intre 40 - 60 b/min - brahicardie sinusala; 60-110 b/min - ritm sinusal normal; 110-130 b/min - tahicardie sinusala. Valoarea parametrului trebuie analizata in toate ECG aferente celor 12 derivatii. Prin urmare memoria RAM se organizeaza rezervand fiecarui domeniu o locatie de memorie. Numarul de locatii folosite pentru prelucrare este N = NiNj, unde Ni este numarul de domenii corespunzatoare unui parametru iar Nj este numarul de parametri analizati. Fiecare locatie are 12 celule de memorie, caci unei derivatii ii corespunde o celula de memorie. Pentru stabilirea diagnosticului final se considera toate variantele de diagnostic stabilite anterior si acele variante care sunt secundare sau redundante se ignora.
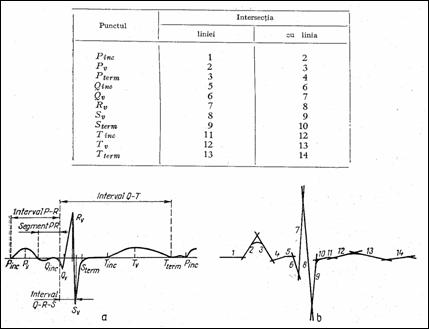
Figura 1.26 Definirea punctelor de referinta pentru modelul liniar al ECG
In cadrul analizei deterministe (programe de analiza din prima generatie) se abordeaza metode grafice de analiza a ECG (Figura 1.26). Astfel, se masoara parametrii temporali si de amplitudine aferenti ECG curente, care se compara cu valorile normale memorate in baza de date. Metoda permite o apreciere relativa, nelocalizandu-se originea bolii cardiace. Rezultate sigure le confera metode combinate (analiza automata, angiocardiografie, echocardiografie, cateterism cardiac s.a.).
Programele de analiza multivariata a ECG ortogonale (din a doua generatie) calculeaza probabilitatile posterioare ale diferitelor diagnostice aferente multimii datelor achizitionate, in vederea clasificarii acestora. ECG in culegere ortogonala (sistemul Frank) se memoreaza si se converteste numeric folosind esantionare cu 500 Hz.
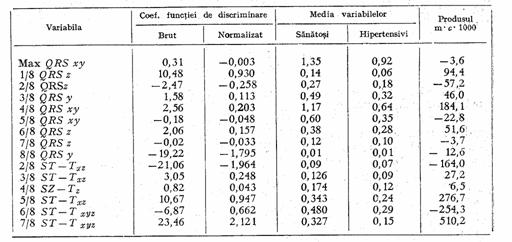
Figura 1.27 Rezultate ale analizei multivariate pentru hipertensiune arteriala
Metoda este urmatoarea: fie x un vector k-dimensional al masurarilor ECG pe pacient, m - numarul de clase posibile de boli cardiace si i - o clasa particulara. Fie f(x/i) densitatea de probabilitate (probabilitatea conditionata) a lui x pentru clasa i si gi probabilitatea a priori (neconditionata) de a avea categoria i de maladie. Conform teoremei Bayes, probabilitatea a posteriori de a avea clasa i, data de vectorul x, este:

Aceste probabilitati se calculeaza pentru toate entitatile de diagnostic masurate (complexul QRS, unda P, durata ST-T). Analiza trebuie sa tina cont de modificarile ECG cu varsta, sexul sI diferitele tari. Variabilitatea duratei ECG se trateaza normalizand in timp ECG prin impartirea duratelor complexului QRS si a intervalului ST-T in opt parti egale (Figura 1.27, in care m = media comuna si c = coeficientul normalizat).
Programele evoluate de analiza a ECG (de generatia a treia) permit localizarea anatomica a surselor ce produc ECG, pornind de la masurarea precisa a distributiei de potential la suprafata corpului si folosind o vesta cu 72 de electrozi plasati pe torace.
EKG moderne contin un microcalculator care are rolurile de a automatiza programarea aparatului, de a selecta automat derivatiile si de a masura si interpreta parametrii semnalelor ECG.
In Figura 1.28 este redata schema-bloc a unui astfel de EKG, in care modulul de achizitie preia semnalele de la pacient printr-un cablu cu 14 fire, le buffereaza, selecteaza si amplifica in partea flotanta a blocului. Sistemul modulator-demodulator cu transmisie optica izoleaza blocul de achizitie (partea flotanta) de restul aparatului. Semnalele sunt multiplexate si aplicate unui convertor A/N lucrand cu o viteza de esantionare de 250 Hz. Unitatea centrala de prelucrare (UCP) controleaza transferul datelor de la convertor spre memoria RAM. Aici sunt stocate semnalele celor 12 derivatii, avand durata de cinci secunde fiecare. Pentru o rezolutie de 10 biti a conversiei A/N (doi octeti / esantion) capacitatea memoriei RAM necesare este de 32 kB (a se verifica).
Succesiunea analizei este urmatoarea: se determina pozitia complexelor QRS, intervalele R-R dintre ele si pe baza acestor intervale se calculeaza frecventa cardiaca dupa formula HR = 60 / RR (batai/min). Apoi se cauta pozitia undelor P, apoi intervalele PR. Urmeaza determinarea intervalelor QRS si QT. Folosind formula
![]()
se calculeaza intervalul QT corectat in raport cu frecventa cardiaca.
Axa electrica a inimii in plan frontal se determina raportand valorile absolute ale complexelor QRS din doua derivatii (de ex. I si aVF). Analiza hipertrofiilor cardiace se efectueaza evaluand amplitudinile undelor R si S in derivatiile V6 si V1.
Afisarea ECG are loc citindu-le din memorie si aplicandu-le cu ajutorul convertorului N/A inregistratorului. Alaturi se inscriu si rezultatele masuratorilor si ale interpretarii ECG. Panoul aparatului contine o tastatura si un afisor cu sapte segmente. Aparatul poate fi programat in trei moduri de lucru: manual, automat si automat cu analiza. Filtrarea semnalului ECG se realizeaza cu doua filtre: unul trece-jos avand frecventa de 35 Hz si altul de rejectie a perturbatiilor retelei de 50 Hz. Sensibilitatea se selecteaza din valorile 5, 10 sau 20 mm/mV. Informatiile auxiliare referitoare la pacient sunt introduse de la tastatura. In modul de lucru manual pot fi selectate culegerile Frank (VX, VY, VZ).
In Figura 1.29 se prezinta schema unui amplificator flotant cu transmisie optica a semnalului. Semnalul de la electrozi se aplica pe intrarile neinversoare ale AO tip A1, in montaj repetor de tensiune. Rezistoarele R1 si A1 asigura protectia la defibrilare. Semnalele sunt selectate cu multiplexoarele analogice MUX si aplicate unui amplificator diferential (Az) avand amplificarea limitata la 10. C1 separa semnalul ECG de tensiunea continua de decalaj si impreuna cu R6 produce o frecventa minima a benzii de trecere de 0,05 Hz. A3 amplifica de 20 de ori si transleaza nivelul de c.c. pentru aplicarea semnalului modulatorului tensiune / frecventa M. Semnalul MF se aplica optocuplorului OC, apoi demodulatorul D reface semnalul ECG. Grupul R14-C6 separa semnalul de purtatoate. A4 amplifica de cinci ori si retransleaza semnalul pe componenta nula de c.c.
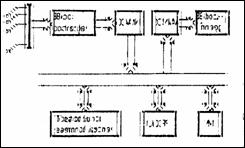
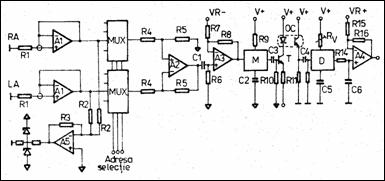
Figura 1.28 EKG cu mprocesor Figura 1.29 Amplificator izolator cu optocuplor
1.1.8 Diagnostic in cardiologie
Exista situatii, cum este cea a infarctului miocardic, care necesita tehnici pentru determinarea rapida si precisa a prezentei si extinderii leziunii. Astfel, este posibil sa se limiteze extinderea necrozei miocardice si sa se recupereze o parte din zona ischemolezionara adiacenta. Sunt necesare deci tehnici pentru determinarea secventiala, in timp, a marimii zonei infarctizate, ceea ce ar permite in plus si stabilirea unor corelatii intre marimea infarctului si tulburarile consecutive in functionarea ventriculului stang.
Mappingul cardiac este o metoda de cartografiere a propagarii frontului de excitatie la nivelul suprafetei epicardice a inimii (mapping epicardiac) sau la nivelul toracelui, in regiunea precordiala (mapping precordial). Se obtin astfel harti plane (cartograme) ale propagarii frontului de excitatie.
Cartogramele pot fi izopotentiale, cand se unesc toate punctele in care potentialul cules are aceeasi amplitudine, sau izochrone, caz in care se unesc punctele in care frontul apare simultan. Metodele in sine se numesc mapping izopotential, respectiv izochron. Alegerea metodei se face in functie de tema analizata.
Figura 1.30 prezinta schema generala a instalatiei pentru mapping precordial. Semnalele ECG sunt amplificate individual, multiplexate si convertite in semnal digital. Microcalculatorul prelucreaza datele si comanda trasarea de catre inscriptor a curbelor izopotentiale sau izochrone ale cordului. Simultan cu fiecare experiment se achizitioneaza un semnal ECG de control (martor), luat dintr-o derivatie standard, care este referinta pentru momentul achizitiei si pentru momentul initial, functie de aparitia complexului QRS. Datele achizitionate si / sau prelucrate pot fi memorate.
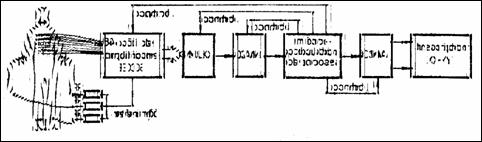
Figura 1.30 Sistem pentru determinarea mappingului cardiac
Electroarteriografie (EAG). Prin corelare cu ECG se poate studia si diagnostica curgerea anormala a sangelui in arborele arterial, lucru care reflecta printr-o relatie biunivoca functionarea intregului organism. Sistemul care permite studiul neinvaziv al curgerii pulsatile a sangelui (Figura 1.31) se bazeaza, ca metoda, pe aparitia unui potential de curgere. Acesta ia nastere la deplasarea sangelui (lichid) fata de peretii vasului (solid) si poate fi cules la suprafata corpului. Astfel, curgerea anormala datorata unor leziuni sau aterosclerozei poate fi determinata rapid. Metoda are neajunsul neindicarii locului blocajului, ea pune in evidenta doar existenta sa.
Culegerea si inregistrarea potentialelor de curgere se numeste EAG. Electrozii sunt plasati pe laba piciorului pentru artera dorsala a piciorului, la incheietura mainii pentru artera radiala sau la gat pentru artera carotida. Forma de unda EAG are aspect complex datorita sangelui pompat inainte-inapoi-inainte. Diagnosticul curgerii sangelui se pune prin compararea semnalului EAG cu cel de la subiecti sanatosi si / sau prin corelare in timp cu semnalul ECG al subiectului in cauza. Exista trei tipuri de curgere care poate fi detectata: curgere normala, curgere redusa (datorata leziunilor, traumatismelor in arborele arterial intre inima si electrozii EAG) sau curgere prea rapida, indicand o ateroscleroza. In figura se observa, pentru subiectul sanatos, un puls pozitiv VP1 de amplitudine si durata mari, urmat de un impuls negativ (VN1) si de un alt puls pozitiv, VP2. T2 este intarzierea intre contractia cordului si trecerea pulsului de sange corespunzator prin dreptul electrozilor EAG. Daca amplitudinea varfurilor din EAG variaza la aceeasi persoana, raportul lor ramane aproximativ constant.
Prelucrarea si interpretarea semnalelor EAG necesita fie un sistem cu mP, fie un sistem de calcul central. Parametrii semnalului EAG trebuie comparati cu cei ai unui semnal standard, care sunt determinati experimental si memorati permanent. In plus sistemul trebuie sa ofere si un diagnostic orientabil (Figura 1.32).
Metoda prezentata permite si actiunea de monitorizare, unii parametri ai formei de unda EAG avand relevanta pentru indicarea unei disfunctii a circulatiei sanguine, atat prezente cat si posibile in viitor (lucru important in situatii limita - operatii, reanimare - sau in studii farmacodinamice).
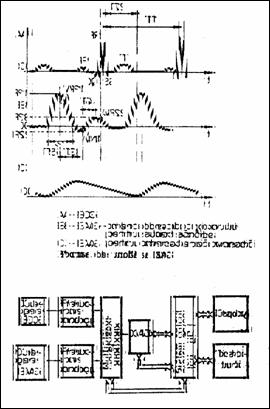
Figura 1.31 Sistemul de EAG Figura 1.32 Organigrama analiza EAG
1.1.9 ECG de inalta rezolutie
ECG de inalta rezolutie (ECG-IR) a devenit un standard pentru sistemele ECG digitale. Utilitatea metodei consta in capacitatea ei de a detecta si inregistra 'potentialele tardive' care pot aparea dupa complexul QRS. Avand amplitudini foarte mici (cca. 1 mV), aceste semnale nu apar pe ECG standard si indica existenta unor regiuni anormale ale ventriculelor responsabile pentru tahicardia ventriculara.
ECG-IR se aplica pe sistemul de culegeri Frank (x, y, z). Semnalele astfel culese sunt esantionate cu 1000-2000 Hz / canal, aliniate in timp cu un corelator QRS in timp real si sumate intr-un semnal-medie. Medierea imbunatateste teoretic raportul semnal / zgomot cu un factor egal cu radacina patrata a numarului de cicluri cardiace mediate, daca semnalul este stationar pe durata medierii si daca zgomotul este aleator.
Figura 1.33 indica etapele prelucrarii ECG-IR in vederea obtinerii potentialelor tardive Car98 . In A apare o inregistrare de 3 sec. a ECG, cu rezolutie standard. In B semnalele au fost obtinute dupa medierea a 200 de cicluri, folosind o frecventa de esantionare de 10 ori cat cea din A si un castig de cinci ori mai mare. Se observa aparitia potentialelor intarziate. In figura C semnalele sunt filtrate trece-sus cu un filtru digital Butterworth de ordinul 2 avand frecventa de taiere la 3 dB de 40 Hz.
O metoda clasica de analiza impune combinarea celor trei semnale filtrate intr-un vector de amplitudine (X2+Y2+Z2)1/2 (figura D). Din forma rezultata pot fi determinati parametri ca: durata totala QRS (inclusiv potentialele intarziate), valoarea patratica medie (RMS) a ultimelor 40 msec. (20 mV) si durata potentialelor intarziate (LAS - Low Amplitude Signal) masurata de la nivelul de 40 mV pana la sfarsitul semnalului (54 msec). Valorile anormale ale acestor parametri sunt folosite pentru identificarea pacientilor cu risc mare de tahicardie ventriculara care urmeaza unui atac de cord.
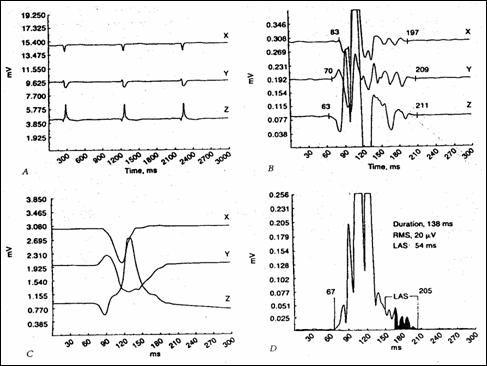
Figura 1.33 Etapele obtinerii ECG de inalta rezolutie
1.1.10 Alte metode de analiza avansata a ECG
Tehnicile de filtrare adaptiva bazate pe algoritmul LMS (Least Mean Square) sau pe filtre recurente duc la cresterea raportului semnal / zgomot al biosemnalelor (Figura 1.34). Semnalul achizitionat este format din semnalul pur ("dorit", s) si din zgomotul n1 cunoscut si necorelat cu semnalul util. Acelasi zgomot se aplica sursei de referinta. Bucla de reactie a filtrului modifica ponderile vectorului-semnal, Wk, in vederea minimizarii erorii semnalului y de iesire fata de cel dorit. Algoritmul LMS are forma
Wk+1 = Wk + 2m ek Xk,
unde m este viteza de convergenta, ek este eroarea la pasul k si X este vectorul de corelatie pentru semnalul de referinta.
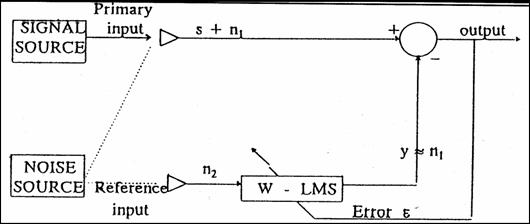
Figura 1.34 Principiul algoritmului LMS
Alte metode moderne de filtrare a semnalului ECG folosesc filtrarea multibanda, tehnici "wavelet" (ce permit analiza in domeniul timp-frecventa), operatori morfologici (eroziune, expandare, inchidere, deschidere).
Metodele dinamicii neliniare si teoria haosului permit descrierea si analiza semnalelor biomedicale. De exemplu, metoda Takens a intarzierilor determina un atractor al sistemului dinamic in spatiul starilor K-dimensional, pornind doar de la reprezentarea in domeniul timp a semnalului. De exemplu, daca semnalul ECG este descris de M variabile in spatiul starilor, semnalul reconstituit are forma
xiK xi, xi + t, x i + 2t, ., x i + (K-1)t
in care t este intarzierea, iar K este dimensiunea de corelatie a spatiului si determina cel mai mic numar de variabile independente care descrie unic semnalul (ECG) (Figura 1.35). Figura 1.36 prezinta atractori pentru ECG tip "bigeminy" (a), respectiv pentru semnal normal cu bataie ventriculara prematura (b). S-a folosit esantionare cu 250 Hz si t = 7. Atractorii au fost calculati folosind algoritmul Grassberg-Procaccia.
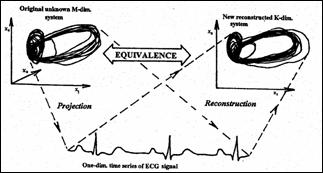
Figura 1.35 Reconstructia spatiului starilor Figura 1.36 Atractori ai semnalului ECG
1.2 Masurarea presiunii sanguine
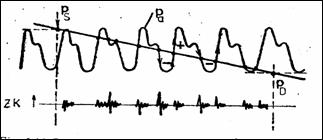
Masurarea presiunilor in corpul uman (tensiunea arteriala, presiunea intrapulmonara, intraesofagiana, intracelulara, intraoculara etc.) ofera informatii despre starea zonei investigate. Presiunea in sistemul cardiovascular este caracterizata de o valoare maxima (presiunea sistolica, pS, normal 120130 mmHg) si una minima (presiune diastolica, pD, cca. 70 mmHg) (Figura 1.37).
|
Figura 1.37 Curbele presiunii exterioare, a celei arteriale si efectele fonice asociate |
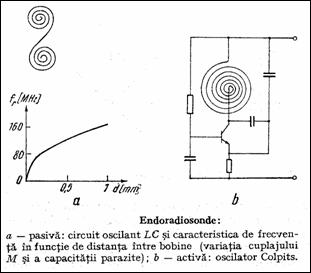
Figura 1.38 Endoradiosonde
Masurarea presiunii arteriale este posibila pe doua cai: directa, cu o sonda introdusa chirurgical si indirecta, neinvaziva, de exemplu determinand efectele unei compresii locale: zgomote, oscilatii, variatii de impedanta electrica s.a.
Masurarea directa a presiunilor se face folosind traductoare de deformatie mecanica la iesirea carora se obtine semnal electric. Ele pot functiona piezorezistiv, capacitiv, inductiv sau optic si pot fi realizate in tehnologia circuitelor integrate. Traductorul piezorezistiv consta dintr-o punte tensiometrica si are sensibilitatea in jur de 10-4 (mmHg)-1. Traductoarele capacitive au sensibilitate de cca. 10 ori mai mare, dependenta mai redusa cu temperatura si dimensiuni si consum mai mici. Astfel, ele pot fi cateterizate in artere. In neurochirurgie se folosesc endoradiosonde pentru monitorizarea presiunii intracraniene (Figura 1.38 Str82 ). Realizate in tehnologia straturilor subtiri, ele pot fi pasive (circuit oscilant LC) sau active (oscilator Colpitts). Elementele de circuit isi modifica marimea sub actiunea presiunii, determinand variatii ale frecventei de rezonanta. La cele pasive, absorbtia de rezonanta se face cu un grid-dip-metru.
Masurarea indirecta a presiunii sanguine
Masurarea neinvaziva a presiunii sanguine arteriale are la baza auscultatia zgomotelor sub manseta speciala, oscilotonometria in lumenul mansetei, detectarea miscarilor peretelui arterial sub manseta sau detectarea curgerii sangelui in aval de manseta.
Metoda zgomotelor Korotkov (Riva-Rocci) se bazeaza pe detectia zgomotelor produse de trecerea sangelui prin vasul comprimat din exterior de catre manseta. Aceasta este gomflata la o presiune mai mare decat presiunea sistolica si apoi degomflata gradat, cu o panta de cca. 23 mmHg/sec. Primul zgomot aparut indica ps iar ultimul - pd. Masurarea automata inlocuieste stetoscopul cu un microfon piezoelectric sau cu electret iar manometrul cu un traductor de presiune, circuite de masurare si afisare separata a ps si pd (Figura 1.39). Micsorarea artefactelor (zgomote exterioare, miscarea pacientului) se face comandand amplificatorul sa fie activ pe o durata definita de unda R. Banda de frecventa a zgomotelor Korotkov este de 10150 Hz.
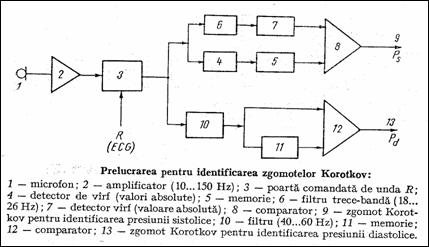
Figura 1.39 Detectarea automata a zgomotelor Korotkov
Metoda reografica de masurare a presiunii sanguine foloseste trei electrozi plasati pe piele sub manseta (Figura 1.40). Injectand un curent constant de IF se poate sesiza variatia impedantei tesutului intre electrozi datorata trecerii pulsurilor de sange, transformata in variatii de tensiune electrica. Comanda circuitului de masurare a ps este data de primul impuls format intre electrodul median si cel inferior. Comanda pentru pd este data de o poarta {I intre semnalul anterior si semnalul format datorita variatiilor de impedanta intre electrozii extremi si cel median. Se pot detecta astfel variatii mici de impedanta, respectiv presiuni scazute (hipotensiune), caz cand metoda Korotkov nu poate fi folosita.
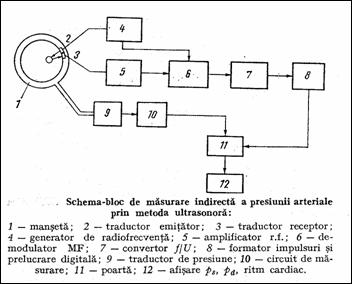
Metoda ultrasonora se bazeaza pe detectia miscarilor peretelui arterial prin dreptul rnansetei corelate cu presiunea in manseta (Figura 1.41). Conform principiului Doppler, fasciculul US reflectat de artera si sangele in miscare are o deviatie de frecventa fata de fasciculul incident proportionala cu viteza de miscare a peretelui si fluidului reflectant. Pentru curgere normala (p < pd) miscarea rapida a arterei inceteaza, vitezele sunt mai mici si rezulta o deviatie de frecventa mai redusa, care este folosita la comanda nivelului de trigger al circuitelor care masoara ps si pd. Eroarea de masurare este sub 10 mmHg.
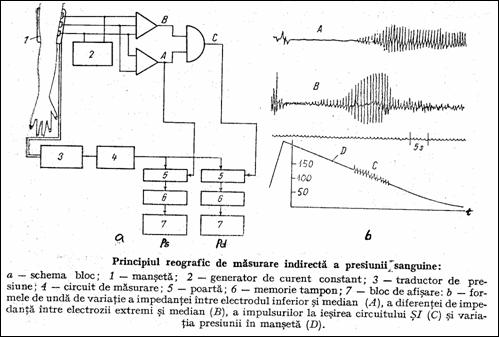
Figura 1.40 Metoda reografica de masurare a presiunii arteriale
|
Figura 1.41 Masurarea presiunii arteriale folosind ultrasunete |
|
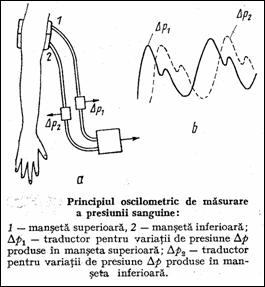
Figura 1.42 Masurarea presiunii arteriale folosind oscilometria |
Metoda oscilometrica (oscilotonometria) sau metoda celor doua mansete are la baza detectarea variatiilor de presiune Dp produse in doua mansete alaturate, actionate simultan (Figura 1.42). Primul puls de sange aferent primei mansete (p = ps) determina variatia Dp1 si, cu o intarziere, Dp2 . Presiunea sistolica ps este valoarea presiunii in mansete la aparitia lui Dp2 . Pe masura ce presiunea scade, decalajul intre variatiile Dp scade iar cand p = pd acesta este minim. Un traductor de vant (sesizeaza Dp ) se monteaza pe canalele de aer ale mansetelor. Impulsurile provenite de la el comanda circuitele de masurare si afisare a presiunii din mansete de la traductorul de presiune absoluta.
Metodele pletismografice sunt tehnici moderne de sesizare a curgerii sangelui, corelata cu presiunea din manseta.
Pletismografia de volum detecteaza variatiile volumului unui deget pe masura ce manseta ce inconjoara degetul este degomflata (Figura 1.43).
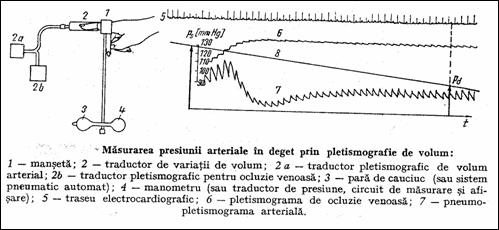
Figura 1.43 Principiul pletismografiei de volum pentru masurarea presiunii arteriale
O tehnica moderna de investigatie este pletismografia electrica de impedanta, care consta in masurarea variatiei rezistentei electrice ca efect al variatiei de volum. Daca rm este rezistivitatea medie a tesutului segmentului masurat, Iech lungimea sa echivalenta, Sm sectiunea sa medie si V volumul masurat, din formulele
RV = rm (Iech)2 = const., adica d(RV) = 0.
Obtinem
dV / V dR / R.
Deoarece variatiile relative de volum sunt mici (< 1 %), masurarea rezistentei trebuie facuta cu precizie. Determinarile se fac cu patru electrozi: doi sunt pentru injectia de c.a. de zeci de kHz iar restul pentru masurare. Variatiile tensiunii culese de electrozii de masurare sunt o expresie a variatiilor de volum. In caz de obturare a segmentului analizat variatiile de rezistenta sunt nule. Pletismograful din Figura 1.44 permite determinarea presiunii intraaortice. Generatorul sinusoidal (10kHz) furnizeaza semnal care trece prin segmentul analizat. Demodulatorul obtine la iesire semnalul tip presiune, in corelatte cu sinusoida initiala defazata in DEF pentru realizarea amplitudinii maxime. Valoarea medie a impedantei, Z0, se formeaza in circuitul de referinta CR. Din curba dZ/dt se citeste amplitudinea maxima in timpul testului si amplitudinea stationara la presiuni mici in manson.
Masurarea presiunii venoase (< 20mmHg) se face neinvaziv urmarind cu un detector de flux cu ultrasunete momentul blocarii circulatiei venoase.
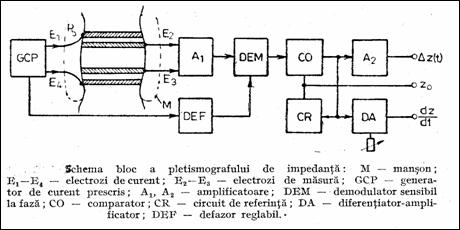
Figura 1.44 Pletismograf de impedanta
1.3 Masurarea debitului sanguin
Functia circulatorie este dependenta de proprietatile vaselor sanguine, ale tesuturilor ce inconjoara vasele, de caracteristicile fizico-chimice ale sangelui, de factori patologici si agenti farmacodinamici. O perturbatie care actioneaza doar asupra unui element poate duce la un deranjament in activitatea sistemului cardio-vascular. De exemplu, functiile cardiaca si miocardica pot fi normale, dar o scadere a volumului de sange aflat in circulatie duce la dereglari ale sistemului cardio-vascular. Satisfacerea cerintelor metabolice ale tesuturilor poate fi evaluata prin masurarea precisa a debitului cardiac. Operatiile cardiovasculare, transplanturile de organe sau actiunea medicamentelor impun masurarea si a debitului local.
Cele mai utilizate metode de masurare a debitului in general sunt: metode electromagnetice, tehnici de dilutie a unor substante indicatoare, metoda gradientului de presiune, metode ultrasonore si cele de masurare prin variatii de impedanta electrica.
1.3.1 Masurarea debitului cu metode electromagnetice
Debitul cardiac Q este volumul de sange pompat de ventriculul stang in unitate de timp. Pentru adultul barbat Q 5.5 l / min.
Principiul debitmetrului electromagnetic este cel al legii inductiei electromagnetice. In esenta, tensiunea ed indusa intre doi electrozi plasati perpendicular pe directia de miscare a fluidului conductor si pe liniile vectorului inductie B este proportionala cu viteza medie a fluidului:
D = Av = edA / BI = ked,
in care D = debitul, A = sectiunea, I = distanta intre electrozi.
Tensiunea indusa are valori foarte mici, de aceea se lucreaza in c.a. (400.2000 Hz) (Figurile 1.45, 1.46 Str82 ). Peste semnalul util ed se suprapune un semnal indus prin transformare, etr. Semnalul ed se extrage cu o poarta comandata la trecerea prin zero a lui etr (sau pe palierul impulsurilor dreptunghiulare / trapezoidale excitatoare). Dupa redresare si filtrare, ed poate fi inregistrata grafic si integrata pe o perioada, debitul fiind afisat numeric.
Masurarea debitului prin metoda dilutiei presupune injectarea unei solutii indicatoare intr-o vena mare sau direct in inima (Figura 1.47). Debitul rezulta stiind masa indicatorului, m mg , si aria delimitata de curba de dilutie, A (mg/l) sec
Q = 60 m / A l / min
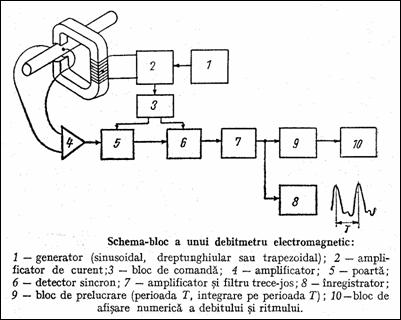
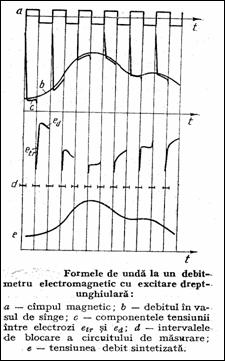
Figura 1.45 Debitmetru electromagnetic Figura 1.46 Forme de unda
1.3.2 Masurarea indirecta a debitului
Metodele neinvazive de masurare a debitului sunt in principiu doua: pletismografia si metode ce folosesc ultrasunetele.
Fotopletismografia utilizeaza traductoare optice prin reflexie sau transmisie. Pentru scaderea artefactelor se lucreaza in infrarosu si se previne incalzirea tesuturilor.
Debitmetrul sanguin Doppler cu laser He-Ne (Figura 1.48 Str82 ) are avantaje nete fata de alte debitmetre. Din radiatia incidenta, cea mai mare pare este deviata de tesutul fix. Intensitatea instantanee a fotocurentului in detector, i (t), are forma
i (t) = i R 1+ A(t)
unde i R este curentul corespunzator fasciculului nedeviat in frecventa si A(t) este functia de distributie Gauss (procesul are caracter stohastic). In cazul detectiei diferentiale, diferenta intre A1(t) si A2(t) este un proces aleator gaussian. Valoarea efectiva a tensiunii amplificate, De, este independenta de zgomotul de mod comun si cel de banda larga al fasciculului laser. Acest semnal diferenta, amplificat in banda 75 Hz.30 kHz (pentru a acoperi spectrul Doppler al semnalului-debit) este prelucrat pentru a separa semnalul util de zgomot, ezg:
![]() .
.
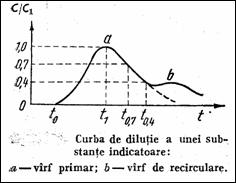
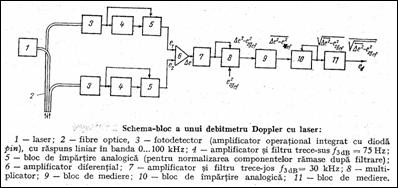
Figura 1.47 Figura 1.48 Debitmetru sanguin Doppler
Aplicatii importante ale ultrasonicii Doppler in medicina sunt masurarea debitului sanguin in circulatia periferica, a debitului sanguin fetal, a vitezei de curgere si a diametrului vasului. Notand cu fe, fr, fD respectiv frecventa undelor US incidente, reflectate si frecventa Doppler, cu v viteza particulelor in miscare avand directia a fata de undele incidente, valoarea frecventei Doppler este:
![]()
in care cs este viteza ultrasunetelor in mediul considerat. Viteza v a sangelui nefiind constanta, undele reflectate au un spectru de frecventa. De exemplu, pentru fe = 5 MHz si v = 01 m/s rezulta fD = 0 3500 Hz. Semnalul la iesirea demodulatorului 2 (Figura 1.49) exista doar la aparitia fD, adica doar cand exista obiect in miscare. Adancimea maxima de doar 1015 cm si eroarea de masurare relativ mare sunt neajunsuri ale metodei.
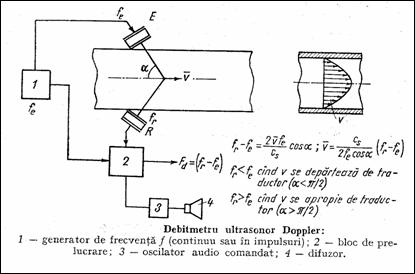
Figura 1.49 Principiul debitmetrului Doppler cu ultrasunete
Cele mai complexe debitmetre US Doppler sunt cele cu emisie in impulsuri cu semnal modulat liniar in frecventa, zgomot aleator sau gaussian (Figura 1.50 Str82 ). Daca frecventa undelor emise este fe si frecventa de repetitie este FR, distanta maxima in adancimea tesutului fata de traductor de la care se receptioneaza ecou fara ambiguitate este
![]() .
.
Frecventa maxima Doppler obtinuta prin reconstruirea esantioanelor este
![]()
Rezulta ca viteza maxima detectabila este data de relatia
![]()
Alta limitare este data de eroarea totala a sistemului Doppler,
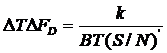
unde DT si DFD sunt respectiv eroarea de masurare a timpului si a frecventei Doppler. Pentru o rezolutie de distanta si de viteza cat mai mari, produsul banda-durata (BT) trebuie sa fie mare, lucru nerealizat intr-un sistem clasic (BT 1.2). Rezolvarea consta in folosirea la emisie a semnalelor aleatoare si pseudoaleatoare continue si in impulsuri.
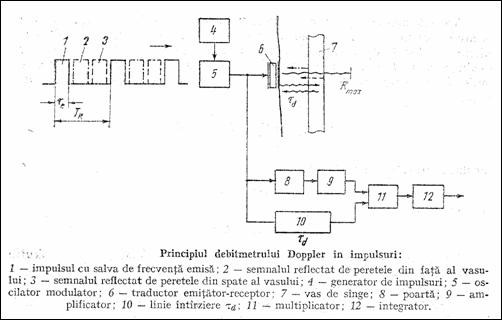
Figura 1.50 Debitmetru Doppler in impulsuri
1.4 Terapie si monitorizare cardiaca
1.4.1 Defibrilatorul cardiac
Defibrilarea este o tehnica de restabilire a ritmului cardiac normal prin aplicarea unui impuls de inalta tensiune si timp scurt miocardului. Defibrilatorul foloseste curentul de descarcare a unui condensator intre doi electrozi aplicati pe toracele pacientului (Figura 1.51). Cand este necesara corectarea unor aritmii, socul electric este sincronizat cu unda R, tehnica numindu-se cardioversie.
La inchiderea contactului 1, C se incarca pana la UC de la un redresor de inalta tensiune, apoi 1 se deschide. La o comanda (manuala sau sincronizata) contactele 2a si 2b se inchid, ceea ce descarca C pe electrozii ED. Energia condensatorului este EC = (1/2)CUC2. Forma de unda Lown a curentului de defibrilare depinde de parametrii electrici ai circuitului (C, L, Rin, Rp ).
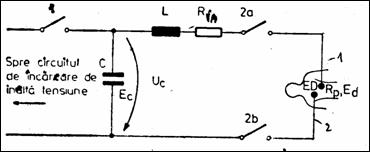
Figura 1.51 Principiul defibrilatorului cardiac
1.4.2 Stimulatoare de ritm cardiac
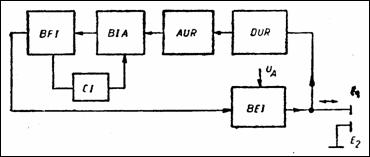
Stimulatoarele de ritm cardiac (SRC) reprezinta o proteza a centrului autonom de conducere nervoasa a inimii (pacemaker). Ele contin, de regula, urmatoarele blocuri (Figura 1.52): sursa de alimentare; blocul de conditionare, format din detectorul de unda R (DUR) si amplificatorul AUR; unitatea de comanda, alcatuita din blocul formator de impuls (BFI) si circuitul de protectie a perioadei vulnerabile (0.33 sec., CI). La comanda, BFI descarca un impuls prin electrodul E1. Electrodul indiferent E2 este insasi cutia SRC, facuta din aliaje inoxidabile. Amplitudinea impulsului are aproape valoarea alimentarii (56 V). Alimentarea are autonomie mare: acumulatorii cu mercur si zinc - 57 ani, cei pe baza de iodura de litiu - 10 ani. Consumul mediu de curent este de max. 10 mA. Durata impulsului stimulator este reglabila intre 0.15.1.7 ms si este invers proportionala, prin comanda, cu valoarea tensiunii de alimentare.
Functional, SRC pot fi asincrone (cu frecventa de cca. 70 impulsuri / minut, eventual reglabila), stimulatoare comandate atrial si stimulatoare sincrone ('demand').
Comanda atriala se realizeaza prin detectia undei P, intarzierea semnalului format cu cca. 0,12 sec (durata propagarii atrioventriculare) si declansarea unui impuls care stimuleaza ventriculul drept printr-un al doilea electrod. Aceste SRC au consum marit.
SRC sincrone sunt comandate de unda R si cunosc doua variante: cu activare (sincron pozitiv) si cu blocare (inhibat), ultimul avand consum mai redus.
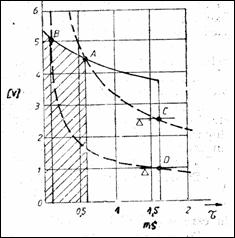
SRC moderne au circuite si programe care determina starea bateriilor si forma impulsurilor de stimulare. In Figura 1.53 curba A-C este limita superioara a caracteristicii de excitabilitate a miocardului (95%) iar zona B-D acopera statistic 50% din determinarile experimentale. Un impuls de 5,2 V/1,7 ms rezolva complet stimularea intraventriculara.
|
Figura 1.53 Curbele de excitabi-litate a inimii si impulsul excitator |
Figura 1.52 Schema-bloc a unui SRC
1.4.3 Hemodializa
Hemodializa este procesul cu ajutorul caruia sunt eliminate substante toxice din sange, prin trecerea sa prin tuburi cu membrane semipermeabile (Figura 1.54). Solutia de dializa contine dextroza si saruri de Ca, Mg, K si Na. Prin echilibrarea presiunilor osmotice toxinele din sange (acidul uric, ureea, creatinina) trec in lichidul de dializa, nu si celulele sanguine. Cantitatea de solutie transferata in baia de dializa se calculeaza dupa legile transferului de mase prin membrane semipermeabile. Sensul schimbului este determinat de concentratiile solutiilor si de presiunile pe cele doua parti ale membranei.
Dializorul este aparatul destinat tratamentului insuficientei renale cronice si acute, el nu suplineste functiile endocrina si metabolica ale rinichiului. Partea electronica a aparatului masoara, afiseaza si regleaza toti parametrii functionali importanti: temperatura, concentratia si presiunea solutiei de dializa, presiunea de ultrafiltrare venoasa, debitul pompelor de sange.
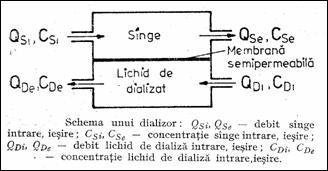
Figura 1.54 Principiul de functionare a unui dializor
1.4.4 Monitorizarea ECG
Un sistem de monitorizare performant trebuie sa detecteze in timp real anormalitatile cu semnificatie patologica ale semnalului studiat. In cazul ECG urmarirea ritmului cardiac, detectarea complexului QRS si transmiterea unui supervizor a datelor sintetice sunt obiective de baza ale sistemului.
Pe nivelul scazut al analizei, un astfel de sistem (SIMBAD, Figura 1.55) indeplineste urmatoarele functii sCer98t:
achizitia continua a ECG pe canale multiple;
preprocesarea robusta a semnalului, in timp real. Se pot folosi filtre mediane tip trece-jos, filtrare adaptiva, filtru rejector pe 50 Hz;
evaluarea in timp real a raportului semnal / zgomot pe diferite benzi de frecventa, in vederea determinarii naturii (statisticii) zgomotului;
alegerea dinamica a extractorului optim de zgomot si a detectorului de complex QRS;
alarmarea in caz de situatii critice;
interpretarea sigura a datelor pentru asistenta diagnosticului;
transmiterea datelor sintetice modulului de nivel inalt, care sa detecteze si sa clasifice diferite patologii prin folosirea metodelor de recunoastere de forme.
Sistemul de operare in timp real (de exemplu 0S9000/G-Window, Microware) permite reguli de proiectare a unei aplicatii software modulare. Interfata grafica "prietenoasa" permite operatorului sa supervizeze toate procesele sistemului (Figura 1.56).
Arhitectura hardware a sistemului poate fi un PC Pentium echipat cu o placa de achizitie de semnal care contine un circuit DSP (Digital Signal Processing).
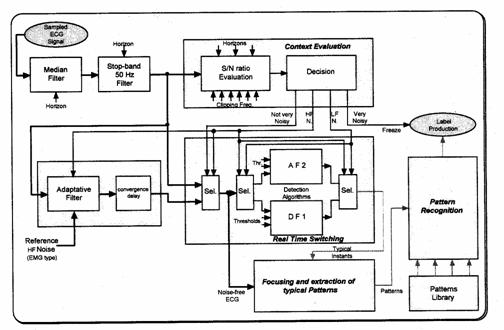
Figura 1.55 Prelucrarile semnalului ECG in sistemul de monitorizare SIMBAD
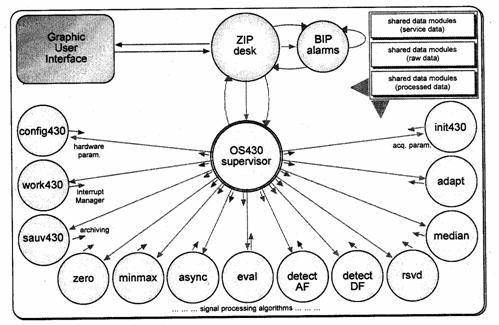
Figura 1.56 Arhitectura modulara multitasking a sistemului SIMBAD