
|
|
|
Tuberculoza pulmonara - Tratament
Chimioterapia reprezinta o metoda de baza a tratamentului tuberculozei. Aplicata corect cazurilor noi de tuberzuloza activa potentialul sau curativ este foarte apropiat de 100%. In acelsi timp ea este si cea mai importanta metoda de prevenire a raspandirii bolii deoarece realizeaza rapid si durabil negativarea bacteriologica a cazurilor contagioase si, implicit, suprimarea surselor majore de contaminare.
Marea majoritatea a metodelor de tratament folosite inainte de aparitia chimioterapiei (cura sanatoriala, colapsoterapie medicala, interventii chirurgicale) nu mai prezinta la ora actuala decat un interes istoric sau au devenit metode complementare acesteia, cu un camp de aplicatie foarte redus.
Chimioterapia tuberculozei a avut ca moment inaugural descoperirea streptomicinei (1943) si demonstrarea efectului sau terapeutic in formele grave de tuberculoza umana (1945) . Aproape concomitent (1949) un alt medicament antituberculos, acidul paraamino-salicilic (PAS) , cu actiune antibacteriana mai modesta, isi facea drum in tratamentul tuberculozei.
Un al doilea moment, care a marcat profund progresul chimioterapiei tuberculozei, a fost descoperirea activitatii antituberculoase in vitro a Isoniazidei (1952) , produs chimic sintetizat cu 40 de ani mai inainte. Isoniazida s-a impus foarte repede drept medicament major al tratamentului tuberculozei cu puternica activitate bactericida, toxicitate relativ redusa si cost minimal.
Isoniazida, streptomicina si PAS au constituit in anii chimioterapiei "clasice" medicamentele esentiale ale tratamentului initial al tuberculozei. Trebuie adaugat ca puternic stimulate de aparitia chimioterapiei specifice, cercetarile bacteriologice demonstreaza in vitro, in deplina concordanta cu observatiile clinice, faptul ca in tuberculoza monoterapia (tratamentul cu un singur medicament) comporta riscul nefast al selectionarii germenilor rezistenti si al esecului terapeutic. Drept consecinta, "regula de fier" a tratarii bolii numai cu ascociatii medicamentoase ("regimuri" sau "scheme" ) care previn chimiorezistenta dobandita s-a impus si isi pastreaza o deplina valabilitate pana in prezent.
In perioada chimioterapiei clasice, Isoniazida a constituit medicamentul major, cu rol conducator (leading drug) in oricare regim terapeutic, in timp ce streptomicina si PAS jucau rol de "parteneri" ai Isoniazidei, asociati in primul rand pentru a asigura prevenirea aparitiei chimiorezistentei. Regimurile chimioterapiei clasice, probate prin numeroase experimente clinice controlate, s-au dovedit ca avand un potential curativ foarte ridicat (85-90% negativari la culturi si 5-10% recaderi dupa incheierea tratamentului) . Acest rezultat nu putea fi insa obtinut decat printr-un tratament de foarte lunga durata (12-18 luni) , aplicat fara abateri de la disciplina terapeutica.
Regimurile mentionate care suprasolicitau cooperarea bolanvilor si prestatiile sistemului de asistenta medicala au facut ca in foarte numeroase tari rezultatele tratamentului de rutina sa ramana cu mult sub nivelul ideal stabilit de experimentele controlate. Astfel, rata vindecarilor nu a depasit in multe locuri 60-80% , cea a reimbolnavirilor a crescut in mod corespunzator, iar prevalenta cazurilor cronicizate prin chimiorezistenta dobandita s-a marit in timp la proportii alarmante. La scara epidemiologica aceasta situatie dovedea incapacitatea chimioterapiei de a determina, mai ales in tarile in curs de dezvoltare, schimbarea radicala a cursului endemiei tuberculoase. S-a ajuns astfel spre sfarsitul anilor 1960 la un adevarat impas al chimioterapiei clasice.
La inceputul anilor 1970, aparitia si generalizarea aplicarii Rifampicinei, medicament major cu efect antibecterian si insusiri farmacologice iesite din comun a marcat intrarea in perioada "chimioterapiei moderne" , deschizand prin asocierea Rifampicinei cu Isoniazida perspective noi tratamentului tuberculozei. Concomitent, reconsiderarea Pirazinamidei, devenita din medicament de rezerva medicamentul esential al tratamentului initial al tuberculozei, a deschis drumul catre edificarea chimioterapiei "de scurta durata" (6 luni) , mai eficace decat cea clasica. Numeroase experimente clinice controlate printre care rolul dominant l-au avut cele interprinse in Africa si Asia, sub egida "Consiliului britanic de cercetari medicale" (RMRC) au aratat ca regimurile de scurta durata pot vindeca practic 100% din cazurile cu germeni sensibili cu o rata de recaderi minimala (sub 5% in 2-5 ani de urmarire) .
Rezultate apropiate de cele de mai inainte au putut fi obtinute in multe tari dezvoltate cu servicii de sanatate bine organizate si resurse materiale corespunzatoare, dar si in unele tari in curs de dezvoltare asistate tehnic si financiar de organizatii de specialitate din exterior.
Din pacate, in numeroase alte tari, resursele limitate, lipsa programelor antituberculoase, neglijarea sau aplicarea lor defectuoasa, criza economica mondiala, aparitia si extensia endemiei cu HIV s.a. au facut ca tratamentul modern de scurta durata sa nu poata fi aplicat decat la scara restransa sau ca rezultatele sale sa ramana cu mult sub asteptari.
S-a ajuns astfel la o noua situatie de criza a chimioterapiei antituberculoase datorita in mod paradoxal nu absentei solutiilor, ci dificultatilor de a le realiza in conditiile operationale.
In 1993 luand act de situatia critica a tuberculozei pe plan mondial, 1Organizatia Mondiala a Sanatatii1 a lansat un semnal de alarma, declarand tuberculoza drept o 1urgenta globala1 . Nu intamplator masurile recomandate programelor nationale antituberculoase se refera cu prioritate la chimioterapia tuberculozei.
Medicamente antituberculoase
Clasificare
Medicamentele esentiale (de uz curent) in tratamentul initial al tuberculoze sunt:
- Isoniazida (H, INH)
- Rifampicina (R, RMP)
- Pirazinamida (Z, PZM)
- Etambutolul (E, EMB)
- Streptomicina (S, SM)
H si R reprezinta medicamentele majore, prezente in toate regimurile moderne de chimioterapie antituberculoasa, in timp ce Z si E, sunt medicamente de asociere (parteneri) destinate sa intensifice actiunea primelor (Z, si in mai mica masura S) sau sa previna rezistenta secundara (S si E) .
O a doua grupa de medicamente cuprinde pe cele anterior etichetate drept medicamente de rezerva sau de releu, cu utilizare restransa, indicate la cazurile cu rezistenta in vitro la medicamentele esentiale, in primul rand cele majore (H si/sau R) si/sau la cele care nu tolereaza aceste medicamente.
Aceste medicamente sunt:
- Etionamida (ETM) si derivatul sau Protionamida (PTM)
- Cicloserina (CS) si derivatul sau Terizidona (TZ)
- Kanamicina (KM)
- Capreomicina (CM)
- Viomicina (VM)
- Acidul paraamino-salicilic (PAS)
O a treia grupa este reprezentata de o serie de medicamente noi, parte derivate din cele cunoscute, dar cu insusiri ameliorate (rifamicine sau aminoglicosine) , parte produsi de sinteze cu actiune antituberculoasa recent descoperita (chinolone, clofazimina) . Din aceasta grupa fac parte :
- Derivati de Rifampicina (Rifabutin, Rifapentin)
- Fluorochinolone (Ofloxacin, Ciprofloxacin, Sparfloxacin s.a. )
- Aminoglicoside (Amikacin)
- Altele (Clofazimina) .
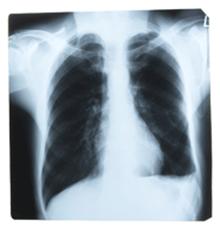
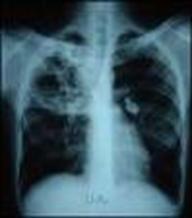
Activitatea antibacteriana si caracteristici farmacologice
Isoniazida (hidrazida acidului izonicotinic) este in vitro si in vivo puternic si rapid bactericida fata de germenii aflati in curs de replicare, dar mult mai putin activa asupra celor in faza stationara (dormanti) . In vitro concentratia minima inhibitorie este de 0.05-0.2 mcg/mL pe mediile solide cu ou, cu mult inferioara celor realizate in vivo la dozele terapeutice. Spectrul de activitate al H este foarte restrans (M. tuberculosis si parte din tulpinile de M. kansasii) .
Mecanismul de actiune al H nu este inca bine elucidat. S-a demonstrat insa ca medicamentul inhiba sinteza acidului micolic din peretele microbacterian, interfereaza cu sinteza AND si provoaca depletia nicotinamido-nucleotizilor din celula bacteriana. In tulpinile "salbatice" (sensibile) proportia mutantilor H rezistenti este extrem de mica (10-8 pre ciclu replicativ). Mecanismul rezistentei pare a tine de blocarea patrunderii medicamentului in celula bacteriana in corelatie cu mutaii produse in gena inh A.
Medicamentul este rapid absorbit din tractusul gastro-intestinal producand dupa 1-2 ore varfuri de concentratie sangvina de circa 5 mcg/mL la dozajul terapeutic. Nu se leaga practic de proteinele plasmatice. Difuzeaza cu usurinta in toate tesuturile si fluidele organismului, inclusiv cele patologice (exsudate ale seroaselor, inclusiv LCR, leziuni necrotic-cazeoase) . Traverseaza placenta, dar nu are efecte embriocide sau taratogene. Este excretata in lapte in concentratii aproximativ egale cu cele din sangele matern. Actioneaza atat extra- car si intracelular.
Eliminarea medicamentului (pierderea de substanta activa) se realizeaza in principal prin metabolizare hepatica astfel incat din urina se recupereaza numai 4-20% H libera. Acetil-hidrazida, produsa in ficat prin actiunea unei acetil-transferaze este cel mai important metabolit al H (25-75% din compusii eliminati) . Acetil-H este lipsita de actiune antibacilara la fel ca si ceilalti metaboliti ai H, cu exceptia hidrazonelor. Timpul de injumatatire plasmatic al H variaza intre 0.5 si 4 ore in functie de viteza acetilarii, insusire ereditara (farmacogenetica) , stabila, de tip homozigot: 0.5-1.5 ore la acetilatorii (inactivatorii) rapizi si 2-4 ore la cei lenti. Desi proportia inactivatorilor rapizi ai H variaza intre 20 si 95% (in tara noastra circa 50%) in functie de zona geogarfic-etnografica in cauza, impactul terapeutic al inactivarii este practic nesemnificativ, exceptand un risc mai mare de reactii adverse la inactivatorii lenti.
In practica H se administreaza oral (in priza unica) sau parenteral (intramuscular sau intravenos) .
Efectele adverse ale H, in special cele care impun suspendarea administrarii ei, sunt relativ rare. Aceste efecte nu au constituit si nu constituie un obstacol semnificativ in cale utilizarii sistematice a drogului.
Hepatotoxicitatea H se manifesta prin cresteri asimptomatice si spontan regresive (fara intreruperea tratamentului) ale transaminazelor serice si bilirubinei la 10-20% din bolnavi. Hepatite clinice apar rar ( ~1% ) , iar frecventa lor pare corelata cu varsta (0.3% sub 35 ani si peste 1.2% la varste mai mari) . Experimental necroza hepatica poate fi produsa prin acetil-hidrazida si metilhidrazida (metaboliti) , nu insa prin H, de unde susceptibilitatea mai mare a acetilatorilor rapizi.
Un accident toxic, neurologic, este nevrita periferica manifestata prin parestezii ale extremitatilor (mai ales inferioare) . De asemenea rara (sub 0.5%) , cauza ei este hipovitaminoza B, indusa de H mai ales la bolnavii cu malnutritie, diabet, uremie sau etilism. Acetilarea lenta este o conditie favorizanta. Se trateaza administrand zilnic 100-200 mg piridoxina (profilactic:10mg/zi ) . Supradozajul H (>25 mg/kh) determina manifestari neurologice grave: convulsii, coma.
Reactiile alergice (febra, eruptii cutanate) sunt rare (sub 0.5%) . Ocazional s-au observat: nevrita optica, tulburari psihice, anemie hemolitica, anemie aplastica, agranulocitoza, reactii lupoide, atralgii, ginecomastie.
Rifampicina, derivat semi-sintetic al Rifampicinei SV, extrasa din Streptomyces mediteranei, prezinta fata de antibioticul-mama avantajul administrarii orale. Este un antibiotic cu spectru larg, foarte activ asupra microbacteriilor si bacteriilor Gram-pozitive si mai multor specii Gram-negative. In vitro actioneaza asupra M. tuberculosis de la CMI cuprinse intre 0.005 si 0.2 mcg/mL. Cvasitotalitatea tulpinilor sensibile sunt inhibate de 0.1 mcg/mL. R are actiune bactericida extra-si intracelulara asupra germenilor in curs de replicare rapida, lenta sau intermitenta. Mecanismul sau de actiune este blocarea sintezei proteice. R formeaza un complex stabil cu subunitatea b a ARN-polimerazei dependente de AND suprimand transcriptia mesajului genetic.
Tulpinile salbatice de M. tuberculosis contin un numar extrem de mic (10-10 per ciclu replicativ) de mutanti rezistenti. Mutatia consta in substitutia unui numar redus de aminoacizi in gena rpoB care duce la schimbarea configuratiei ARN-polimerazei ADN-dependente.
R se absoarbe rapid prin tractusul gastro-intestinal realizand in sange concentratii maxime de 6-7 mcg/mL la 3-3.5 ore de administrare. T50% plasmatic este de 3-3.5 ore (se poate scurta prin inductie enzimatica dupa mai multe saptamani de tratament) . Desi 75% din tratament este legat de proteinele plasmatice, fractiunea sa libera difuzeaza bine in toate lichidele si tesuturile organismului, inclusiv CR. Traverseaza placenta si este prezenta in secretii (saliva, lapte matern e.t.c. ) . Realizeaza concentratii terapeutice in exsudatele lichidiene si in leziunile necrotic-cazeoase. Nu are actiunea embriocida sau tetratogena.
R este metabolizata enzimatic in ficat prin dezacetilare in pozitia 25 a molecului si prin hidroliza. Rezulta metabolitii desacetil-rifampicina (activ) si formil-rifampicina (inactiv) . Eliminarea biliar-fecala este masiva (60-65% din doza) mai ales sub forma de metaboliti. La 2-3 ore dupa administrare, desacetil-R reprezinta 50% din cantitatea eliminata prin bila, iar la 5-6 ore 100%. Din intestin metabolitul e partial reabsorbit (ciclu entero-hepatic) . Din urina se recupereaza 30-40% din doza (25% ca R nemodificata, iar restul ca metaboliti) . Urina se coloreaza la 3-6 ore de la administrare in rosu (caramiziu pana la brun) .
Efectele adverse majore ale R sunt rare. Unele au ca mecanism hipersensibilitatea, cu sau fara anticorpi circulanti anti-R, care apar mai ales in cursul tratamentului intermitent. Se manifesta prin dispnee astmatica eventual asociata cu hipotensiune acuta si/sau insuficienta renala acuta prin nefrita interstitiala sau necroza tubulara, aceasta fiind de o gravitate extrema, putand sa apara la reluarea tratamentului cu R dupa o intrerupere de cateva luni a tratamentului intermitent, daca la reluare administrarea este tot intermitenta. Riscul creste la doze mai mari de 900 mg.
Hepatita se observa cu o frecventa de 1-2% mai ales in tratementele care asociaza R si H. S-a sustinut ca R ar actiona indirect prin inductie enzimatica vrescand nivelul metabolitilor ai H. Hepatotoxicitatea este mai frecventa la purtatorii de hepatite B.
Mai putin grave si de regula compatibile cu continuarea tratamentului sunt :
- Icterul non-hepatic (cu teste hepatice normale) aparut dupa primele saptamani de tratament zilnic mai ales la etilici, batrani sau tarati hepatic. Este rezultatul competitiei dintre R si bilirubina la epurare biliara si dispare spontan sau dupa cateva zile de pauza terapeutica.
- Sindromul pseude-gripal (flu-like syndrom) se manifesta prin cefalee, frison si febra al 2-6 ore de la priza de tratament si apare in primele zile de tratament la formele grave de tuberculoza, mai ales in caz de tratament intermitent. Este un efect de tip Herxheimer si are ca substrat bactericidia intensa din primele zile de tratament cu eliberare masiva de antigene si/sau mediatori solubili.
- Tulburari gastro-intestinale (plenitudine gastrica, inapetenta, eventual varsaturi) mai frecvente decat in cazul H. Ocazional se pot observa eruptii cutanate, purpura trombocitopenica s.a. .
Pirazinamida (amida a acidului pirazinoic) sintetizata si aplicata terapeutic inca din anii '50, fiind considerata medicament de "rezerva" , cu activitate modesta si toxicitate hepatica mare. Medicamentul a fost reconsiderat insa dupa aparitia R cand s-a demonstrat ca prezenta sa in regimurile de scurta durata este obligatorie.
Z actioneaza in vitro aspupra M. tuberculosis exclusiv in mediu acid (CMI: ~15 mcg/mL la pH 5.0-5.5 si ~250mcg/mL la pH 7.0) mediu in care replicarea bacililor tuberculosi este foarte lenta. S-a presupus din aceasta cauza ca in vivo Z actioneaza numai intracellular in mediul acid al fagolisosomilor (pH<5.0) .
Date recente sugereaza insa ca principalul punct de atac al Z este reprezentat in leziunile tuberculoase de bacilli din straturile periferice acide ale inflamatiei cazeoase acute (extracelular) , fapt care ar explica eficacitatea maximala a Z in faza initiala a chimioterapiei de scurta durata. Actiunea Z este rapid bacteriostatica si lent bactericida.
Se sugereaza ca intracellular Z este transformata in amidazele bacilare in acid pirazonic care ar constitui forma activa medicamentului. Spectrul de activitate al Z se limiteaza la speciile complexului M. tuberculosis, cu exceptia M. bovis care este in mod obisnuit rezistent.
In tulpinile salbatice frecventa mutantilor rezistenti este ridicata (dupa unii autori pana la 10%) de unde riscul selectionarii lor rapide in conditii de monoterapie (100% dupa 6-8 saptamani) . Mecanismul ipotetic al Z rezistentei pare a fi incapacitatea celulor rezistente de a converti Z in acid pirazinoic.
Absorbtia medicamentului in tractusul gastro-intestinal este aproape completa cu varfuri de concentratie la 1-3 ore de la priza orala, atingand 33-66 mcg/mL. T50% al concentratiilor serice prezinta mari variatii interindividuale cu o medie de 6-9 ore. Medicamentul este intens metabolizat, principalul metabolit fiind acidul pirazonic (pirazin-carbonic) produs de hidroliza cu activitate antibacilara pastrata. Acidul pirazonic este ulterior hidrolizat in metabolite inactivi. Difuzeaza in concentratii active in LCR, saliva, bila e.t.c. .
Efectele adverse ale Z, desi ceva mai frecvente decat cele ale H si R sunt totusi compatibile cu administrarea sistematica a medicamentului in primele luni ale tratamentului.
Hepatotoxicitatea Z, evidenta la dozele inalte folosite in urma cu cateva decenii, este in prezent relativ rara. Hepatitele datorate medicamentului apar cu o frecventa de 1-1.5%, mai redusa decat cea atribuita R sau combinatiei HR. Adaugarea Z asociatiei HR nu pare a spori semnificativ frecventa hepatitelor medicamentoase. Eruptiile cutanate generalizate si persistente care impugn suspendarea temporara sau permanenta a medicamentului par a fi mai frecvente (3-4%) in cazul Z decat in cel al R (<0.5%) sau E (<0.2%) .
Ca efecte adverse minore, frecvente, dar solutionabile prin motivatie insistenta a bolnavilor si/sau medicatie simptomatica, trebuie mentionate:
* Congestia (roseate) tegumentara insotita de senzatia acuta de caldura si intepaturi, survenite la 2-6 ore de la priza, mai frecventa si mai intensa dupa dozele mari aplicate in terapia intermitenta (efect vasodilatator comun derivatilor acidului nicotinic) .
* Tulburari gastro-intestinale (gust neplacut in gura, greata, putand ajunge pana la varsaturi si repulsie fata de medicament) , motiv pentru care Z nu poate fi deseori suportata dincolo de primele 1-3 luni de tratament.
* Artralgii avand in parte ca substrat cresterea sub tratamentul Z a uricemiei.
Z se administreaza oral.
Etambutolul, compus de sinteza (etilendiamino-dibutanol) este activ in vitro asupra M. tuberculosis si cateva specii de microbacterii "atipice", cu concentratii minime inhibatorii de 1-2 mcg/mL. Efectul sau in vivo este predominant bacteriostatic. Mecanismul de actiune nu este complet elucidate, dar unele date experimentale arata ca medicamentul intervine in sinteza si stabilizarea ARN la nivelul functiei poliaminelor si cationilor bivalenti din celula.
In tulpinile salbatice incidenta mutantilor rezistenti la Etambutol este de 10 per ciclu reproductive. Mecanismul rezistentei nu este bine cunoscut.
Etambutolul se absoarbe din intestin, cu o biodisponibilitate de 77%. Dupa administrarea unei doze de 15-25 mg/kg realizeaza concentratii plasmatice maxime de 2-5 mcg/mL in 2-4 ore. Se leaga de proteinele plasmatice in proportie de circa de 20-30%. Timpul mediu de injumatatire plasmatica este de 3.1 ore. Este captat de tesuturi ajungand in plamani in concentratii de 5-9 ori mai mari decat in plasma. Actioneaza atat extra-cat si intracelular. In cazul folosirii caii orale este metabolizat in ficat in proportie de 20%. Aproximativ 50% din doza administrata se elimina nemodificata prin urina si 25% prin scaun.
Etambutolul este un medicament bine tolarat de majoritatea bolnavilor. Toxicitatea sa oculara (nevrite retrobulbare manifestate prin acuitate vizuala scazuta, scotoane centrale, discromatopsie si ingustarea campurilor vizuale periferice) este dependenta de doza (5% la 25 mg/kg si sub 1% la 15 mg/kg, iar in unele statistici sub 0.5%) si de regula reversibila prin intreruperea tratamentului.
Alte reactii adverse sunt rare: disconfort digestive (anorexie, greturi, varsaturi) , febra si eruptii cutanate alergice (sub 1%) , dureri articulare, leucopenie.
Se administreaza oral.
Streptomicina, aminoglicozid, produs de Streptomyces griseus. In vitro S actioneaza bacteriostatic la concentratii joase si bactericid la concentratii de 5-10 ori mai mari decat cele bacteriostatice. Concentratia minima inhibatoare in vitro este de 1-3 mcg/mL. In vivo concentratiile realizate sunt bactericide; pH-ul acid are effect inactivator (optimal 7.5-8) .
S actioneaza exclusiv extracelular (nu traverseaza membranele biologice) .
Mecanismul de actiune consta in legarea sa ireversibila de proteine-receptor din subunitatea 30 S a ribosomilor bacterieni, blocand formarea complexelor dintre ARN si aceste subunitati si, implicit, inhiband sinteza proteica.
Incidenta mutantilor S rezistenti la tulpinile salbatice este 10-8 per ciclu reproductiv. Mecanismul rezistentei pare a tine de modificarea mutationala a tintelor ribosomale, inactivarea enzimatica a medicamentului si impermeabilitatea celulei fata de acesta.
S nu se resoarbe din intestine si in consecinta trebuie administrate parenteral (intramuscular sau intravenos) . Injectata intramuscular in doza de 1 g realizeaza dupa 1-2 ore un varf de concentratie plasmatica de 10-20 mcg/mL. Se leaga de proteinele plasmatice in proportie de 48%. Timpul de injumatatire plasmatica este de 5.3 ore la adult, mai mare la sugari. Se distribuie in majoritatea lichidelor din organism, dar patrunde greu in lichidul cefalorahidian. Trece in circulatia fetala (50% din concentratia din sangele mamei) .
Se elimina in majoritate renal (75% in 24 ore) .
Efectele adverse majore ale S sunt datorate toxicitatii medicamentului pentru perechea a-VIII-a de nervi cranieni, manifestata prin tulburari vestibulare si auditive a caror frecventa devine semnificativa mai ales in administrarea zilnica prelungita peste 2 luni. Sindromul vestibular se manifesta initial prin semne de labirintita acuta (cefalee, greata, voma, ameteli, tulburari de echilibru, nistagmus) urmate dupa 1-2 saptamani de o faza labirintita cronica, cu ataxie. Tulburarile auditive sunt mai rare si se manifesta prin tinitus, perceptie redusa a frecventelor inalte si surditate partiala sau totala, uneori ireversibila.
Alte reactii neurologice ocazionale sunt paresteziile circumorale si in extremitati si tulburarile de vedere (scotoame) . S agraveaza simptomele bolnavilor cu miastenie grava.
S are un grad de nefrotoxicitate in special la persoanele varstnice.
Reactiile alergice (eruptii cutanate, febra) sunt relative frecvente (~5%) .
Etionamida (derivat al tioizonicotionamidei) si Protionamida (derivat al etionamidei) inhiba in vitro cresterea M. tuberculosis la concentratii de 0.3-3 mcg/mL pe medii lichide. Concentratiile bactericide sunt de 5-10 ori mai mari. Difuzeaza in intreg spatiul extravascular si actioneaza atat extra- cat si intravascular. Dupa o priza orala de tablete concentratia maxima este atinsa in 2 ore (3-6 la supozitoare) , nivelul ei depinzand de doza (1-3 mcg/mL pentru 0.25 g, 3-6 mcg/mL pentru 0.5 g si -8 mcg/mL pentru 1 g) . Dupa administrarea rectala concentratia serica este in medie 50% din cea obtinuta prin administrare orala. Timpul de administrare plasmatica este dupa priza oeala de 3 (1.5-5) ore.
Eliminarea ETM este dominant metabolica (prin transformare in metaboliti, in majoritatea inactivi, din urina nerecuperandu-se decat 1.25% (0.5-5%) substanta activa.
Mecanismul de actiune al ETM poate fi asemanator cu al H (inhibitia biosintezei acizilor micolici) .
Tulpinile salbatice contin o proportie ridicata de mutanti rezistenti (peste 1%) , dar mecanismul dobandirii rezistentei este de nerecunoscut.
Toleranta digestiva a medicamentului este mediocra (anorexie, gust metalic, greata, voma) fortand la 10-30% din bolnavi intreruperea tratamentului. Afecteaza toxic ficatul (cresterea enzimelor hepatice la 9% din cazuri si hepatita clinica la 1-2% din cazuri) . Uneori pot aparea: depresie psihica, convulsii, polinevrite, hipotensiune posturala, ginecomastie, eruptii cutanate alergice.
Cicloserina (CS) este un antibiotic cu spectru bacterian larg, produs de Streptomyces orchidaceus, care in vitro actioneaza bacteriostatic (CML: 10-20 mcg/mL pe mediile de ou) si bactericid la concentratii cu putin superioare celor bacteriostatice.
CS actioneaza inhiband competitiv enzimele ce catalizeaza sinteza unor componente esentiale ale peretelui bacterian (D-alanil - D-alanina) ceea ce duce la moartea si liza celului.
Rata mutatiilor generatoare de CS-rezistenta este ridicata (10-3) , iar sediul mutatiei pare a fi in genele care controleaza enzima D-alanil - D-alanilsintetaza.
Cicloserina se absoarbe repede dupa administrare orala si se distribuie larg in organism, inclusiv in mediul intracelular. Nu se leaga proteinele serice. 3-35% din doza se pierde prin metabolizare, principala cale de eliminare fiind cea renala. Dupa priza orala, se realizeaza dupa 3-4 ore varfuri de concentratie plasmatica de 4-15 mcg/mL (in functie de doza) . In cursul administrarii fractionate (4*0.25) se pot atinge niveluri plasmatice de 15-25 mcg/mL. Timpul de injumatatire este de 10 (8-12) ore.
Reactiile adverse toxice sunt de ordin neuro-psihic: cefalee, iritabilitate nervoasa, anomalii de comportament, convulsii, psihoze si agravarea tulburarilor psihice preexistente. Incidenta psihozelor este ridicata (circa 10%) motiv pentru care monitorizarea atenta a tolerantei CS e obligatorie.
Kanamicina, antibiotic aminoglicozidic, similar ca activitate antibacteriana, proprietati farmacologice, mecanism de actiune si reactii adverse Streptomicinei, este folosit ca medicament antituberculos "de linia a doua". Mai putin activa in vitro decat S, Kanamicina poate prezenta dezavantajul rezistentei incrucisate a M. tuberculosis cu S-AK-VM- si CM-rezistenta, ceea ce indica testarea de rutina a chimiorezistentei la cazurile de 1retratament1
Capreomicina, antibiotic peptidic ciclic produs de Streptomyces capreolus are insusiri bacteriene si farmacologice care o apropie de grupul aminoglicozidelor (Streptomicina, Kanamicina, Amikacina) . Folosita pe scara relativ restransa (la noi in tara deloc) , utilitatea sa rezida in faptul ca dezvoltarea Cm-rezistentei este la microbacterii independenta (neincrucisata) fata de cea la aminoglicozide.
Viomicina, antibiotic cu structura chimica si proprietati farmacologice asemanatoare cu cele ale Capreomicinei a avut si are o arie de folosire restransa datorita activitatii antibacteriene minore si efectele adverse frecvente.
Acidul paraamino-salicilic (PAS) , medicament esential in perioada chimioterapiei clasice, dar practic eliminat prin aparitia Etambutolului, este readus in actualitate in unele tari (ex.: S.U.A. ) datorita proliferarii polichimiorezistentelor in special la bolnavii imunodeprimati. Medicamentul are ca unic avantaj capacitatea de a preveni rezistenta secundara la cele mai active, avantaj contrabalansat insa de activitatea antibacteriana minora (exclusiv bacteriostatica) si de frecventa ridicata a fenomenelor de intoleranta, in special digestiva, pe care le determina.
Tiacetazona (tiosemicarbazona) , medicament de sinteza larg folosit, ca partener al H, in tarile cu resurse limitate din Africa si Asia. Este pe cale de a fi abandonat datorita frecventei reactiilor adverse (greata, varsaturi, diaree, eruptii cutanate, eritodermie s.a. ) .Reactiile sunt foarte frecvente si intense la bolnavii cu HIN/SIDA.
Medicamente in curs de experimentare: recent introduse in chimioterapia tuberculozei, fluorochinolonele (ofloxacina, ciprofloxacina, pefloxacina, sparfloxacina si levofloxacina) sunt un grup de medicamente active in vitro si in vivo asupra unui spectru larg de bacterii Gram-pozitive si negative, micoplasme, chlamidii si M. tuberculosis. Actioneaza bacterial extra-si intracelular inhiband ADN-giraza microbacteriana. Concentratia minima inhibatorie in vitro pentru M. tuberculosis este de 0.5-1.0 mcg/mL (ciprofloxacina) , iar concentratia plasmatica maxima, atinsa dupa 1-2 ore de la administrare, se ridica la 2-3 mcg/mL. Activitatea in vivo a acestui grup de medicamente a fost de asemenea demonstrata (pe modelul tuberculozei murine) . Experienta utilizarii lor in tratamentul tuberculozei este limitata, dar cresterea freceventei cazurilor eliminatoare de germeni polirezistenti a stimulat cercetarile clinice in acest domeniu, multe din ele fiind inca nefinalizate. S-a subliniat ca intre chinolone exista rezistenta incrucisata si ca in cursul retratamentelor riscul rezistentei dobandite este relativ ridicat.
Dintre rifamicinele noi, Rifabutina, mai activa in vitro decat Rifampicina, mai bine tolerata, pare a oferi doar un avantaj marginal, limitat la cazurile cu R-sensibili (rifamicinele prezinta rezistenta incrucisata) . Rifapentina este o noua Rifampicina, cu insusiri farmacocinetice care permit administrarea sa unisaptamanala. Experimentarea clinica a medicamentului este in curs.
Clofazimina, derivat de iminofenazina, utilizat in tratamentul infectiilor cu M. leprae si M. avium este un alt medicament a carui activitate in tuberculoza umana este in curs de studiu si a carui pozitie in terapie nu este inca definita.
Amikacina, aminoglicozid cu structura similara cu a Kanamicinei si cu acelasi spectru de efecte adverse, dar cu cost mult mai ridicat, prezentand un interes limitat in clinica, rezistenta incrucisata la K si la AK a M. tuberculosis fiind constanta.
Doze, cai si ritm de administrare
Calea uzuala de administrarea este cea orala. Exceptie fac numai aminoglicozidele (S, KM, AK) si antibioticele peptidice (CM, VM) care nu pot fi administrate decat parental (im sau iv). Absorbtia digestiva a R este redusa sau intarziata, daca medicamentul este ingerat odata cu alimentele, de unde indicatia administrarii lor pe stomacul gol. H poate fi administrata si parental (im, iv sau intrarahidian) . Recent au aparut si pentru R preparate comerciale administrabile iv (substanta liofilizata + solvent) .
Referitor la ritmul administrarii, durata prelungita a efectului postantibiotic al medicamentelor antituberculoase a permis intr-o prima etapa trecerea de la clasica fractionare a dozei zilnice in mai multe prize, la administrarea lor in priza zilnica unica, iar ulterior la tratamentul intermitent bi-sau trisaptamanal.
In prezent, medicamentele antituberculoase ce alcatuiesc un regim se administreaza in priza unica, de regula matinala, pe stomacul gol (la 1.5-2 ore dupa micul dejun si minimum 1.5 ore inaintea mesei urmatoare) . Administrarea sincrona a medicamentelor este necesara pentru a favoriza efectul antibacterian maximal la nivelul leziunilor. S se injecteaza intramuscular imediar, inainte sau dupa priza orala.
Baze experimentale ale chimioterapiei
In tuberculoza, particularitatile agentului patogen si ale relatiilor gazda-parazit imprima chimioterapiei unele trasaturi care o disting de chimioterapia altor infectii. Dintre acestea pe primul plan se afla: - necesitatea asocierii sistematice a medicamentelor
- posibilitatea administrarii lor intermitente, si
- durata mare a tratamentului.
Asocierea medicamentelor
In populatiile salbatice de M. tuberculosis (niciodata expuse medicamentelor antituberculoase) celulele chimiorezistente sunt rare sau absente. Ele apar prin mutatii cromozomiale produse in cursul fiecarui ciclu reproductiv, fiind spontane(nu pot fi induse de contactul cu medicamente specifice) , generatoare de 1mutanti rezistenti1 cu o incidenta lor variind la fiecare diviziune in limite largi de la un medicament la altul: Rifampicina 10-10, Isoniazida 10-8-10-9, Streptomicina 10-8, Etambutol 10-7. Asocierea sistematica a medicamentelor in chimioterapia tuberculozei, asociere care extinde chimiosensibilitatea populatiilor bacilare tratate la cvasitotalitatea celulelor bacteriene care o alcatuiesc. Prin contrast, monoterapia aplicata leziunilor care gazduiesc populatii bacilare numeroase (ex.: caverna tuberculoasa) nu poate impiedica selectionarea nucleului de mutanti rezistenti acumulat in succesiunea replicarilor.
Rezistenta tulpinilor bacilare izolate la bolnavi este in mod obisnuit etichetata drept secundara (dobandita) daca bolnavii au mai fost tratati in trecut cu medicamente antituberculoase-fie tuberculoza activa, fie pentru infectii nespecifice (cu R, S, CPX e.t.c., medicamente cu spectru antibacterian larg) . Chimioprofilaxia cu H (sau HE) aplicandu-se numai formelor inactive de tuberculoza comporta un risc de dobandire a rezistentei practice neglijabil astfel incat bolnavii din aceasta categorie pot fi de asemenea abordati terapeutic drept cazuri noi. Rezistenta primara este definite prin prezenta rezistentei la bolnavii noi inca netratati. Astfel s-a introdus notiunea de resistenta initiala definita prin prezenta rezistentei la bolnavii noi, inainte de instituirea tratamentului. Mecanismul rezistentei primare este contaminarea (primoinfectie sau suprainfectie) de la un eliminator de bacili secundar-rezistenti. Momentul contaminarii, greu de stabilit de regula, poate fi recent (ex. : primoinfectiile ftioziogene ale adultului) dar si indepartat in timp (ex. : reactivari tardive dupa primoinfectii oculte) .
Administrarea interminenta a medicamentelor antituberculoase constituie ununicat in chimioterapia infectiilor, aceste medicamente fiind, cu foarte rare exceptii, singurele care se pot administra in prize tri- sau bihebdomadare fara pierderea eficacitatii terapeutice.
La baza tratamentului intermitent se afla "efectul post-antibiotic" (post-efect antibiotic, faza de recuperare, bacteriopauza, faza post-activa) . EPA consta in faptul ca dupa ce concentratia medicamentului in mediul de cultura (in vitro) sau in sange si leziuni (in vivo) a scazut la nivelurile subinhibitorii, germenii nu-si reiau multiplicarea decat cu o intarziere de ore (bacterii comune) sau zile (microbacterii) . Pe durata EPA sistarea replicarii germenilor reduce pana la anulare efectul repetarii prizelor de medicament, astfel incat priza urmatoare poate fi amanata pana cand acestia isi reiau cresterea redevenind astfel vulnerabili.
EPA al medicamentelor antituberculoase a format obiectul a numeroase cercetari experimentale in vitro si in vivo majoritatea publicate intre 1960 si 1980. In paralel s-au interprins o serie de experimente clinice controlate care au inclus si unele privind chimioterapia de scurta durata. Concluziile la care s-a ajuns pot fi astfel sintetizate:
* eficacitatea tratamentului intermitent este echivalenta cu cea a tramtamentului zilnic cu rezultate immediate (negativarea culturilor) si la distanta (recaderi) ;
* administrarea poate fi ab initio intermitenta sau succedand unei faze initiale de tratament zilnic;
ritmul optimal al administrarii este bisaptamanal (2/7) sau trisaptamanal (3/7) ;
dozele per priza de tratament trebuie marite in functie de intervalul de administrare adoptat ;
* tratamentul intermitent prezinta avantajul de a putea fi strict supravegheat in faza ambulatorie si de a fi mai ieftin.
In prezent chimioterapia intermitenta a tuberculozei validata de forurile internationale de profil (OMS si UICTMR) este larg aplicata in numeroase din tarile globului.
Durata tratamentului este in chimioterapia tuberculozei mult mai mare decat in cea a infectiilor bacteriene comune, fapt explicat prin:
* ritmul lent al replicarii bacililor tuberculozei. Intervalul intre diviziunile celulare se multiplica exponential (timpul de generatie) este in vitro de 15-20 ore pentru M. tuberculosis si numai 15-35 minute penttu bacteriile comune (stafilococi, pneumococi, E. coli e.t.c.) . Rezulta ca numarul celulelor care devin vulnerabile fata de actiunea medicamentelor este de cateva zeci de ori mai mare in cazul florei "nespecificate" decat in cel al bacililor tuberculosi, rezultand astfel ca eliminarea populatiei bacteriene aflate in replicare activa este mult mai active intr-o infectie "banala" (zile) decat in tuberculoza (luni) .
* existenta in leziunile tuberculoase a unei fractiuni de germeni cu replicare mult mai incetinita sau stagnanta in mare parte "protejati" de mediul lezional avascular al leziunilor cazeoase si/sau de sediul lor intracelular, a caror eliminare nu este posibila fara a se recurge la medicamente "sterilizante" si a se prelungi considerabil durata tratamentului.
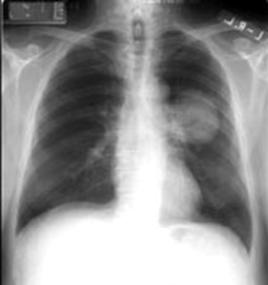
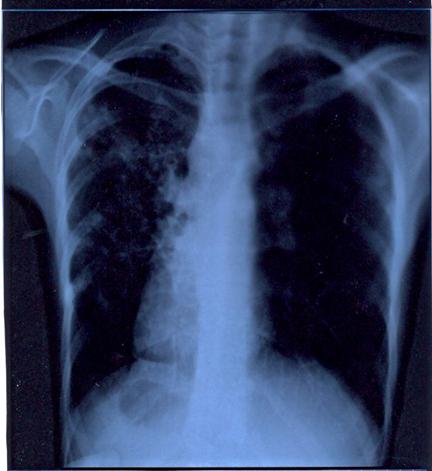
Conduita terapeutica
Medicamentele antituberculoase se asociaza in practica sub forma de regimuri astfel alcatuite incat:
* sa anuleze riscul aparitiei chimiorezistentei si esecului terapeutica consecutiv;
* sa asigure o vindecare durabila reducand recaderile la proportii neglijabile;
* sa obtina rezultatul terapeutic in cel mai scurt timp posibil.
Urmarind obiectivele mentionate majoritatea regimurilor clasice si moderne sunt bifazice cu o "faza initiala intensiva" (faza de atac) , urmata de o "faza de continuare" , care finalizeaza rezultatul terapeutic.
In faza initiala scopul major al terapiei este eliminarea masei de germeni in majoritate extracelulari (liberi) care prolifereaza rapid si continuu in leziunile necrotic-cazeoase excavate. In aceasta faza populatia bacilara este foarte numeroasa (in caverne107-109) , iar vunerabilitatea lor fata de actiunea bactericida a medicamentelor, maximala. Ambele conditii exacerbeaza, in cazul tratamentelor eronate, riscul esecului terapeutic prin chimiorezistenta. Rezulta ca in aceasta faza este obliatorie folosirea celor mai puternice bactericide (H si R la cazurile noi) , suplimentate cu inca 1-2 medicamente cu rol auxiliar de parteneri destinati sa intareasca protectia fata de chimiorezistenta si/sau sa intensifice actiunea celor majore (Z, S, E) . Incheierea fazei initiale este marcata de reducerea la proportii minimale a populatiei bacilare (negativarea culturilor) ceea ce permite trecerea la faza de continuare.
In faza de continuare paucibacilaritatea leziunilor reduce drastic riscul chimiorezistentei, dar populatia bacilara reziduala are un potential replicativ minimal sau nul. In aceste conditii folosirea asociatiilor duble este suficienta, dar prezenta medicamentelor cu efect sterilizant este de importanta capitala. Pot fi astfel citate asociatiile H+PAS si H+T in chimioterapia clasica si HR in chimioterapia moderna. Faza de continuare depaseste de regula ca durata pe cea a fazei initiale.
Notarea abreviata a regimurilor
Conventional s-a adoptat si se folosesc curent in litaratura de specialitate notarea regimurilor prin formule similare celor algebrice, formate din cifre si simboluri. Pentru fiecare faza a regimului se indica, prin abreviatiile uzuale, asociatia de medicamente precedata de o cifra reprezentand durata (luni) administrarii si succedata de simbolul regimului de administrare.
De exemplu: 2HRSZ/4RH2 indica un regim care in primele doua luni asociaza H, R, S, Z in tratament zilnic (absenta simbolului final semnifica administrarea zilnica) , iar in urmatoarele 4 luni HR in administrare intermitenta bisaptamanala.
Standardizarea regimurilor
Regimurile standardizate sunt regimuri selectionate prin experimente clinice controlate, experimente a caror metodologie confera rezultatelor un grad inalt de fiabilitate. Aceste regimuri se caracterizeaza prin:
* eficacitatea maximala pe termen scurt si lung;
codificare precisa a fazelor ca asociatii, doze, durata si ritm de administrare;
simplificare si rationalizare prin eliminarea erorilor de "supratratament" (medicamente inutile, supradozaj, durata excesiva) sau de "subtratament" (asociatii inacdevate, sudozaj s.a. ) .
Standardizarea regimurilor a creat posibilitatea cooperarii largi a nespecialistilor din reteaua de asistenta primara, a cadrelor sanitara cu pregatire medie si chiar a voluntarilor din organizatiile societatii civile la aplicarea generalizata a chimioterapiei tuberculozei, conditie necesara pentru valorificarea acesteia ca element central al programelor netionale antituberculoase.
Indicatii diferentiale
Regimurile standard indicate la cazurile de tuberculoza sunt diferite in functie de:
a) antecedentele terapeutice;
b) status-ul bacteriologic preterapeutic, si
c) gravitatea radioclinica a bolii.
Aceste indicatii au dus la sintetizari ale OMS si UICTMR in anul 1994 prin definirea urmatoarelor categorii de cazuri cu indicatii diferentiate de tratament:
I. Cazuri noi de tuberculoza pulmonara cu sputa pozitiva la frotiul direct si formele grave de boala indiferent de localizarea lor (meningite, miliare, pericardite exsudative, pleurezii masive, forme pulmonare de tuberculoza acut-extensive chiar fara confirmare bacteriologic, localizari genito-urinare, intestinale e.t.c.) .
II. Recaderi si esecuri, cu frotiu pozitiv, ale tratamentului initial. Recaderea presupune un tratament incheiat, bolnavul fiind considerat vindecat (pana la repozitivare) . Esecul este definit prin persistenta pozitivarii sputei la 5 luni sau mai mult de la inceperea primului tratament sau prin frotiuri pozitive la bolnavii care au intrerupt prematur (dupa 1-5 luni) primul tratament. In ambele situatii insuccesul terapeutic se inregistreaza inainte de indeplinirea conditiilor starii de vindecare (negativare la examene repetate) .
III.Tuberzuloze pulmonare frotiu-negative cu leziuni parenchimatoase limitate si tuberculoase extrapulmonare comune (neincluse in categoria I. ) . Tuberculozele extrapulmonare sunt fie confirmate biologic si/sau bacteriologic, fie neconfirmate dar evidente prin contextul datelor clinice si paraclinice. In ambele situatii decizia medicului de a aplica un tratament antituberculos complet constituie o componenta obligatorie a diagnosticului.
IV. Cazurile cronicizate de tuberculoza definite prin persistenta pozitivarii sputei dupa incheierea unui retratament strict supravegheat.
In practica se pot intalni relativ rar si cazuri frotiu-negative sau tuberculoze extrapulmonare (categoria III. ) reprezentand caderi, esecuri sau cronicizari. Aceste cazuri vor fi asimilate celor pozitive in stabilirea conduitei de retratament.
Se poate observa ca succesiunea cazurilor de mai sus este in acelasi timp o scara de proritati epidemiologice si clinice ale tratamentului (prioritate maximala la categoriile I. si II. , medie la III. si redusa la IV.) .
Regimuri standard recomnandate
In majoritatea tarilor s-a generalizat ca tratament intitial al tuberculozei aplicarea regimurilor de chimioterapie de scurta durata, regimuri cu potential curativ apropiat de 100% care fac posibila vindecarea majoritatii cazurilor in 6 luni (cu variatii intre 4 si 8 luni in functie de profilul lor) .
Insuccesele primului retratament (recaderi si esecuri) au drept cauza majora erorile terapeutice (tratament incorect si/sau incomplet) .
Primul retratament corect si complet aplicat ofera inca mari sanse de recuperare a bolnavului. Este motivul pentru care in asemenea cazuri se recomanda o rigoare sporita in aplicarea tratamentului si stricta lui supraveghere cel putin in primele 3 luni, dar preferabil pe toata durata lui. Avand in vedere riscul unei chimiorezistente dobandite in cursul primului tratament, o antibiograma e intotdeauna indicata. Daca ea arata pastrarea chimiosensibilitatii germenilor si daca raspunsul lor la tratament e favorabil (negativarea microscopica in primele 3 luni) , se trece la formula uzuala de continuare (3HR) . Daca insa antibiograma semnaleaza rezistenta la H sau la R, formula recomandata pentru faza de continuare este 5HRE (sau 5HRE3) .
Insuccesul primului retratament, de regula asociat cu rezistente multiple, in special la H si R ( "multirezistenta" ) reprezinta pentru foarte multi bolnavi inceputul cronicizarii. In asemenea situatii individualizarea tratamentului, cu includerea medicamentelor de rezerva nu permite recuperarea decat la cel mult jumatate din cazuri (in practica mai putin) .
Regimuri standard de scurta durata adoptate in Romania
(1997-2000)
|
Regim |
Indicatii |
|
I. 2 HRSZ/4 HR |
* bolnavii cu sputa pozitiva la frotiul direct * bolnavi cu sputa negativa la frotiul direct dar prezentand: - aspect cavitar patent pe documentele radiologice - opacitati extinse uni- sau bilaterale (tip pneumonic sau braonhopneumonic) - tablou radioclinic de tuberculoza miliara. |
|
II. 2 RHZ/2 RH |
bolnavii cu sputa negativa la frotiul direct, cu leziuni necavitare, limitate ca extindere si fara probleme de prognostic vital. |
Dozajul medicamentelor esentiale
(regim I, adulti)
Greutatea pre-terapeutica
Faza initiala (2 luni, 7/7)
Faza de continuare
(4 luni, 3/7)
Kg
<33
33-50
>50
H
R
Z
E sau
S
H
R
(100 mg)
2 cp
3 cp
3 cp
(150 mg)
2 cp
3 cp
4 cp
(500 mg)
2 cp
3 cp
4 cp
(400 mg)
2 cp
2 cp
3 cp
(1 g)
0.5 mg
0.75 g
10 g i.m.
(100 mg)
5 cp
6 cp
7 cp
(150 mg)
2 cp
3 cp
4 cp
Dozajul medicamentelor esentiale
(regim II, adulti)
Greutatea pre-terapeutica
Faza initiala (2 luni, 7/7)
Faza de continuare
(4 luni, 3/7)
Kg
<33
33-50
>50
H
R
Z
H
R
(100 mg)
2 cp
3 cp
3 cp
(150 mg)
2 cp
3 cp
4 cp
(500 mg)
2 cp
3 cp
4 cp
(100 mg)
5 cp
6 cp
7 cp
(150 mg)
2 cp
3 cp
4 cp
Este recomandabil ca structura si durata regimurilor sa fie riguros respectate tinandu-se seama de faptul ca in domeniul chimioterapiei de scurta durata rezultatul terapeutic optimal nu poate fi obtinut daca nu sunt indeplinite cateva conditii esentiale, si anume:
* tratamentul sa insumeze 6 sau, respectiv, 4 luni de administrare efectiva si continua;
* H si R sa fie administrate pe toata durata tratamentului;
* Z sa fie prezenta in regim in primele 2-3 luni.
In practica apar insa destul de frecvent situatii care impun modificari de conduita terapeutica.
Modificari ale regimurilor standard de chimioterapie initiala
a) Modificarea structurii regimului prin eliminarea temporara sau definitiva a unor medicamente si inlocuirea lor cu altele poate fi impusa de:
* reactiile adverse;
* carentele de aprovizionare;
* chimiorezistenta primara.
Aceste modificari pot fi in parte evitate, nerenuntand decat la medicamentele care produc manifestari de intoleranta persistente si/sau severe, nu insa si la cele a caror administrare da nestere la simple stari de disconfort, corectabile prin medicatie simptomatica si/sau acceptate (suportate) de bolnavul insistent motivat. De asemenea lipsa unor medicamente poate fi prevenita prin masurile in vigoare privind planificarea, procurarea si distributia lor. Cat priveste rezistenta primara, in absenta unui sistem de control de calitate al activitatii laboratoarelor specializate, rezultatele eronate, mai ales in sens de falsa rezistenta, pot conduce la grave erori de conduita terapeutica. In plus in cazul particular al rezistentelor primare, stabilite prin antibiograme fiabile, experienta chimioterapiei de scurta durata a aratat ca modificarea structurii regimului nu este necesara decat in cazul HR-rezistentei.
Daca totusi modificarea structurii regimului nu poate fi evitata se va avea in vedere ca:
* majoritatea modificarilor impun prelungirea tratamentului dincolo de limitele chimioterapiei de scurta durata;
* inlocuirea unui medicament cu altul se va face selectiv tinand seama de identitatea celui inlocuit (major sau auxiliar) .
Rezistenta primara la HR (multirezistenta) confirmata prin retestare intr-un laborator de referinta, reclama un tratament individualizat cu medicamente din grupul celor de rezerva. O conduita similara ar trebui adoptata in cazurile rare cand ambele medicamente majore devin inutilizabile din alte cauze (efecte adverse sau aprovizionare defectuoasa) .
b) Prelungirea tratamentului, modificat sau nu ca structura a regimurilor, va trebui luat in considerare si in urmatoarele situatii frecvent generatoare de insuccese terapeutice:
* tratamentul neregulat cu intreruperi mai mari de 2-4 saptamani;
* persistenta uneia sau mai multor cavitati patente sau aparent deterjate, imaginea radiologica in luna a-V-a de tratament;
* coexistenta unor stari morbide generatoare de imunodepresie (infectie HIV, boli care reclama corticoterapie prelungita, insuficiente organice cronice s.a. ) ;
* negativare intarziata a sputei (culturi inca pozitive la 2 luni de la inceperea tratamentului) ;
* coexistenta cu diabet, silicoza, stomac rezecat, boli psihice sau alcoolism.
In asemenea situatii fixarea conduitei terapeutice revine medicului curant care facand bilantul tratamentului si cunoscand particularitatile fiecarui caz poate adopta decizia cea mai adecvata.
c) Modificarea datelor, in sensul reducerii lor (nu insa la niveluri subactive) , va trebui luata in considerare la unele cazuri inca de la inceputul tratamentului daca preexista conditii favorizante ale reactiilor adverse (varstnici sau persoane cu tare hepatice, renale, metabolice sau nervoase) ori pe parcursul tratamentului daca apar manifestari de intoleranta.
Conduita tratamentului in insuccesele primului tratament
Insuccesele intraterapeutice, insotite invariabil de chimiorezistenta secundara sunt relativ rare si in conditii operationale greu de identificat (antibiograma initiala absenta sau neconcludenta, monitorizare bavteriologica deficitara s.a. ) . Mai frecvente sunt recaderile precoce aparute la 2-18 luni, majoritatea in lunile 3-6 de la oprirea tratamentului.
Esecurile (failures) reprezinta persistenta pozitivitatii sputei (sub tratament sau sub abandonul prematur al acestuia) , iar recaderile, repozitivarile survenite dupa incheierea prin vindecare a unui tratament efectiv aplicat.
Esecurile si recaderile, dupa tratamentul initial, raman in sfera de aplicatie a regimurilor standardizate numai in masura in care nu se insotesc de chimiorezistenta secundara.
Primul retratament constituie un moment decisiv in evolutia bolnavilor de tuberculoza reprezentand de regula "ultimul tren" inainte de cronicizare si irecuperabilitate. Dat fiind ca la acesti bolnavi tratamantele esuate se soldeaza de regula cu consecinte ireversibile si ca ei apartin in majoritate categoriei "delicventilor" chimioterapiei (defaulters) , tratamentul trebuie administrat in conditii de stricta supraveghere (tratament direct observat) si monitorizat riguros pe intreaga durata a sa.
Tratamentul cazurilor cronicizate
Daca la incheierea primului retratament bolnavul este inca bacilifer, el este considerat drept caz cronic, reprezentand o "prioritate redusa" (low priotiry) a chimioterapiei (OMS, 1991) . Se sugereaza existenta a doua tipuri de cronicizari: prin chimiorezistenta (tratamente anterioare incorecte) si non-aderenta la tratament (tratamente anterioare corecte, dar repetat abandonate prematur) . Ambele grupe sunt alcatuite in majoritate de bolnavi necooperanti, la care din cauze variate aplicarea tratamentului intampina mari dificultati, uneori insurmontabile.
Daca la a doua grupa conduita terapeutica indicata este in principiu aceeasi ca si in cazul primului retratament, la prima, programul terapeutic, care include utilizarea medicamentelot de rezerva si in curs de experimentare, ridica probleme dificile de toleranta si cost. Indiferent de grupa in cauze spitalizarea prelungita si administrarea strict supravegheata a intregului tratament sunt obligatorii. Chiar in aceste conditii rezultatele terapeutice raman modeste.
Desi prin definitie, multiple si polimorfe, regimurile indicate la bolnavii cronici eliminatori de germeni chimiorezistenti trebuie alcatuite in acord cu regulile generale ale chimioterapiei tuberculozei. Sub acest aspect nu pot fi formulate decat cateva indicatii cu caracter orientativ.
* medicamentele active (esentiale si de rezerva) vor fi identificate prin antibiograme preterapeutice fiabile. In absenta antibiogramei se va recurge preferential la medicamentele inca neadministrate bolnavului.
* se vor asocia sistematic cel putin 2, preferabil 3 sau mai multe medicamente active (sau probabil active) , valorificand si eventualele sensibilitati pastrate in cele de uz curent (H, R, S, Z, E) .
* in asociatia alcatuita se va da prioritate medicamentelor cu efect bactericid intra- si extracelular (H, R, CPX, ETM, CS) asociate intre ele si cu medicamente cu rol auxiliar (KM, VM, CP, AK, E, PAS) .
* daca in regim se includ medicamente de tip aminoglicozidic/peptidic (S, KM, VM, CP, AK) se va verifica prin antibiograma daca nu exista rezistente incrucisate dobandite prin tratamente anterioare cu medicamentele din acest grup. In mod obisnuit riscul in cauza este mai mic daca medicamentele sunt administrate in ordinea: S, SP, K, VM.
* in structura regimului se va evita asocierea medicamentelor cu efecte toxice similare (ex: 2 aminoglicozide/peptide, ETM cu PAS e.t.c.) .
* in privinta ritmului administrarii medicametelor de rezerva, experienta tratamentului intermitent fiind limitata si nonconcludenta, tratamentul zilnic este de regula preferat. Exceptie fac aminoglicozidele si peptidele pentru care adminstrarea intermitenta (3/7 sau 2/7) pare a fi mai avantajoasa (afect bactericid pastrat si efecte toxice mai reduse) .
* exigentele terapeutice mai inainte enumerate si mai ales profilul bolnavilor din aceasta categorie, in majoritate noncooperanti, impun specializari prelungite si administrarea strict supravegheata a tratamentului pe toata durata lui.
Daca se reuseste controlul bacteriologic al bolii (negativarea in culturi sau cel putin microscopica) si daca particularitatile cazului o permit se va recurge fara ezitare la solutia tratamentelor active, medicale (ex. : pneumotorax terapeutic) sau chirurgicale (colapsoterapie sau exereza) , atitudine pe deplin justificata de imposibilitatea practica de a prelungi la majoritatea cazurilor chimioterapia (ca metoda autonoma) pana la vindecare (12-18 luni) . Interventiile chirurgicale vor fi facute "sub acoperire" chimioterapeutica , pre- , trans-, si postoperatorie.
Monitorizarea si evaluarea raspunsului terapeutic
Monitorizare bacteriologica
In tuberculoza pulmonara monitorizarea bacteriologica a tratamentului este esentiala, atat pentru asigurarea unei conduite terapeutice corecte la cazul individual, cat si pentru evaluarea si optimizarea programelor de chimioterapie pe plan comunitar.
In Romania s-a adoptat la aceasta categorie de cazuri algoritmul de investigatie din tabelul de mai jos. Succesiunea controaleleor prevazute reprezinta tot atatea filtre care, pe parcursul tratamentului, permit suspectarea si identificarea cazurilor de insucces terapeutic si separarea lor de cele cu raspuns favorabil. La ultimele, repetarea ulterioara a examenelor evalueaza durabilitatea negativarii sputei.
In cazul retratamentelor se aplica acelasi algoritm de investigatie bacteriologica, dar antibiograma capata un rol central in oritentarea conduitei terapeutice.
Schema investigatiei bacteriologice in tuberculoza pulmonara
|
Categorii de bolnavi |
Periodicitatea controlului |
Direct |
Culturi |
|
- suspecti (simptomatici RF) - (re) tratament (grupa IA, IB sau IC) |
control initial |
3-6 produse |
3 produse |
|
- bolnavi noi sau readmisi in grupa IA - retratament (grupa IB, IC) |
la 2.5 si 10 luni de la inceperea tratamentului precum si la sfarsitul acestuia |
2 produse |
2 produse |
|
bolnavii din grupa a-II-a |
semestrial |
2 produse |
2 produse |
Monitorizare radiologica
Monitorizarea radiologica are la cazurile confirmate bacteriologic o importanta subsidiara, cu conditia urmarii corecte a evolutiei bacteriologice. De regula, este suficienta o radiografie preterapeutica si inca una la incheierea tratamentului, prima pentru a stabili regimul de chimioterapie indicat, iar a doua pentru a evalua evolutia radiologica si a selectiona cazurilor cu indicatie de prelungire a tratamentului. Practica repetarii, uneori pana la abuz, e examenelor radiologice, considerate ca putand inlocui examenele bacteriologice, expune la grave erori terapeutice (tratamente inadecvate si inexact evaluate, cu mare risc de multiplicare a insucceselor terapeutice) .
Situatia este insa diferita la cazurile neconfirmate bacteriologic, sau histopatologic, inclusiv majoritatea tuberculozelor infantile si a tuberculozelor extrapulmonare. La aceasta categorie de bolnavi singurele criterii ale eficacitatii tratamentului sunt de regula cele indirecte (evolutia clinica si datele paraclinice nebacteriologice, specifice fiecarei localizari) . La astfel de cazuri investigatiile imagistice, printre care cele radiologice se afla pe primul plan, au deseori o importanta majora (ex. : tuberculoza pulmonara necaonfirmata bacteiologic, tuberculoza osteoarticulara, tuberculoza renala s.a.) . Indicarea aplicarii lor este de competenta specialistilor de organ.
Evaluarea rezultatului chimioterapiei
In cazurile noi si readmise in evidenta (grupa I-A dispensariala) cu tuberculoza pulmonara confirmata bacteriologic succesul terapeutic are drept principal criteriu negativarea sputei in culturi in primele 1-3 luni si pastrarea negativitatii la controalele ulterioare, in conditiile unui tratament corect si complet aplicat. In aceasta situatie bolnavul este considerat practic vindecat, dar pentru a surprinde eventualele recaderi precoce el este trecut in grupa a-II-a dispensariala, grupa "de supraveghere" si controlat bacteriologic in ritm semestr ial inca un an. In cazul in care negativarea in culturi se dovedeste durabila (culturi permanent negative) , bolnavul este scos din evidenta si este considerat vindecat. El nu va reveni in evidenta drept caz "readmis" decat in caz de recadere (recidiva) demonstrate bacteriologic (repozitivare) si/sau radiochimic (context evocator al tuberculozei reactivate) .
Insuccesul tratamentului aplicat acestor cazuri are drept criteriu persistenta pozitivarii sputei dupa luna a-V-a de la inceperea tratamentului sau repozitivarea in cursul perioadei de supraveghere (recadere precoce) . La bolnavii din aceasta categorie, in majoritate "delicventi" ai chimioterapiei (prin abandon prematur al medicatiei sau prin tratamente anarhice) , riscul cronicizarii este foarte amenintator, dar in acelasi timp sansa recuperarii prin retratament corect este insa pastrata, motiv pentru care acesti bolnavi sunt inclusi intr-o grupa dispensariala distincta (I-B) care constituie, imediat dupa cazurile noi, o prioritate in tratamentul tuberculozei.
Succesul sau insuccesul tratamentului la aceasta categorie de cazuri (primul retratament) se evalueaza dupa aceleasi criterii ca in cazul tratamentului cazurilor noi sau readmise. Bolnavii care au ratat sansa vindecarii dupa esecul therapeutic, imediat sau la distanta, al primului retratament, ramanand eliminatori de bacili tuberculosi sunt considerati drept cazuri cronicizate, in mare proportie chimiorezistente si/sau cu grave probleme de aderenta la tratament. Acesti bolnavi sunt trecuti in grupa dispensariala I-C, cu sanse reduse de recuperare (prioritate joasa in alocarea resurselor) .
Efecte adverse (monitorizare si conduita terapeutica)
Reactiile adverse se intalnesc relativ frecventin chimioterapia de scurta durata a tuberculozei, dar mare parte din ele, aparute mai ales in primele saptamani de tratament, sunt tranzitorii sau pot fi controlate prin medicatie simptomatica si instruirea bolnavului, cu sau fara intreruperi de scurta durata a administrarii. Aceste reactii minore ridica frecventa globala a reactiilor adverse la peste 25% (in unele statistici peste 50%) . Mult mai rare sunt reactiile adverse majore care constrang la eliminarea unor medicamente si la modificarea structurii regimului. Frecventa lor in medie este de cca. 5% cu variatii intre 0-8%, prezentand valori mai inalte la maturi si varstnici si la purtatorii de stari morbide asociate sau tare organice. Unele reactii majore sunt severe periclitand viata bolnavului sau putand da nastere la infirmitati ireversibile. Din acest motiv urmarirea tolerantei la tratament si adoptarea unei conduite terapeutice adecvate prezinta in acest domeniu o importanta de prim plan.
Monitorizare
Inainte de inceperea oricarui tratament sau retratament este necesar un examen clinic complet si dozarea enzimelor hepatice, bilirubinei, creatininei si/sau ureei in sange ca si efectuarea unei hemograme. La pacientii cu varsta depasind 50 ani este recomandabil sa se faca daca este posibil si un examen oftalmologic (daca se intentioneaza folosirea E) precum si o audiograma (in cazul folosirii aminoglicozidelor sau a antibioticelor peptidice) .
Examinarea initiala selectioneaza bolnavii cu contraindicatii sau cu risc crescut de reactii adverse. Monitorizarea functiei hepatice in primele luni de tratament este necesara in caz de hepatopatie preexistenta, de conditii favorizante ale hepatotoxicitatii (de ex. : alcoolismul) si la copii cu forme grave de tuberculoza (miliara sau meningeala) .
Pacientii de toate varstele trebuie instruiti pentru a putea recunoaste si semnala efectele adverse personalului medico-sanitar. Pe parcursul tratamentului bolnavii vor fi interogati cel putin lunar asupra modului cum tolereaza medicatia. Daca apar simptomele evocatoare ale toxicitatii medicamentoase vor fi prescrise examenele de laborator necesare pentru a le identifica, iar conduita terapeutica va fi corespunzator modificata.
Urmatorul tabel cuprinde reactiile adverse de interes prioritar in cadrul programului de monitorizare.
Efectele adverse principale ale medicamentelor antituberculoase
|
Medicament |
Efecte adverse |
|
H |
nevrita periferica, hepatita, hipersensibilitate |
|
R |
Reactii gastro-intestinale, hepatita, reactii imunologice, hipersensibilitate |
|
Z |
hepatita, hipersensibilitate, hiperuricemie (artralgii) |
|
S |
ototoxicitate, nefrotoxicitate |
|
E |
Reactii gastrointestinale, nevrita optica, hipersensibilitate |
|
ETM |
Reactii gastrointestinale, hepatotoxicitate |
|
CS |
Cefalee, manifestari psihonevrotice, convulsii |
|
KM CP VM AK PAS |
ototoxicitate, nefrotoxicitate
reactii gastrointestinale, hipersensibilitate, hepatotoxicitate |
|
chinolone |
Reactii gastrointestinale, cefalee, insomnie, fotosensibilitate |
Conduita terapeutica
Conduita terapeutica va avea in vedere la inceperea oricarui tratament, contraindicatiile medicamentelor antituberculoase prezentate in tabelul de mai jos, iar pe parcursul tratamentului urmatoarele recomandari:
a) Intreruperea administrarii medicamentelor poate fi adeseori evitata in:
- tulburarile gastrointestinale ce apar la inceputul tratamentului si care pot dispare spontan (adaptare) sau pot fi invinse prin medicatia simptomatica si/sau acceptate de bolnavii insistent motivati;
- reactiile febrile produse uneori de R la inceputul tratamentului, la 2-6 ore de la priza, fara alte manifestari severe. Aceste reactii cedeaza de regula spontan sau sub tratament simptomatic (reactii Herxheimer) ;
- nevrita periferica, produsa de H (ocazional si de ETM, E s.a.) la diabetici, alcoolici sau malnutriti, reactie care raspunde favorabil la adminstrarea de piridoxina (vit. B6) in doza de 100-200 mg/zi (preventiv, 10 mg/zi) ;
- icterul non-hepatic rifampicinic (asimptomatic, cu teste hepatice normale, exceptand bilirubinemia) , rezultat al competitiei R-bilirubina la epurarea biliara. Dupa o intrerupere de scurta durata tratamentul poate fi reluat sub supraveghere atenta;
- cresterea transaminzelor hepatice pana la 5 fata de valorile normale, reactie frecventa dar nesemnificativa clinic, care poate apare in primele saptamani de tratament cu R si/sau H. Este o reactie de regula asimptomatica si tranzitorie;
- prurit cutanat, rar insotit de eruptie cutanata. Este o reactie benigna de hipersensibilitate alergica. Dispare de regula spontan sau la administrarea de antihistaminice. La nevoie, se poate incerca desensibilizarea specifica;
- congestie faciala fluxionara, produsa de Z, efect de vasodilatatie acuta comun derivatelor isonicotinice. Este o reactie non-alergica, tranzitorie, care nu necesita antihistaminice, ci numai motivatia bolnavului.
b) Intreruperea, temporara sau definitiva, a administrarii medicamentului este indicata in urmatoarele situatii:
- hepatita medicamentoasa, clinic si/sau biochimic manifesta produsa de medicamentele hepatotoxice (R, Z, H, ETM, PAS) . Este obligatoriu diagnosticul diferential cu hepatitele virale intercurente. Dupa vindecare, tratamentul poate fi reluat, sub supraveghere atenta si evitandu-se supradozajul;
- accidente imunologice severe ale tratamentului intermitent cu R. Suspendarea definitiva a medicamentului este obligatorie in caz de blocaj renal (anurie si uremie, cu indicatie de dializa) , sindrom dispenic (risc de complicare cu colaps vascular si/sau blocaj renal) , purpura trombocitopenica (poate aparea si in tratamentul zilinic) sau anemie hemolitica;
- sindrom pseudogripal ( "flu-like syndrom" ) , reactie la administrarea intermitenta a R. Nu necesita, de regula, decat intreruperea de scurta durata a administrarii medicamentului dupa care se incearca reluarea sa in ritm zilnic, eventual crescand doza (150, 300, 450, 600 mg) ;
- reactii alergice cu alura acuta si/sau severa care impun suspendarea tratamentului (febra, eruptie cutana de tip rujeoliform, scarlatinioform sau urticarian, asociate in formele grave cu adenopatii generalizate, hepatosplenomegalie, edem facial si bucofaringian sau sindrom Stevens-Johnson cu ulceratii ale mucoaselor) . Formele grave, foarte rare, necesita spitalizare si masuri de terapie intensiva (corticoterapie parenterala, reechilibrare hidroelectrolitica s.a. ) . In formele medii se poate recurge la desensibilizare.
Contraindicatiile medicamentelor antituberculoase
|
Medicament |
Contraindicatii |
|
H, R si Z |
hepatita in evolutie insuficienta hepatica grava |
|
R |
antecedente de reactii imunologice severe |
|
E |
nevrita optica (indiferent de etiologie) insuficienta renala |
|
S, KM, AK, CM, VM |
sarcina leziuni ale nervului auditiv miastenie grava insuficienta renala |
|
CS |
tare psihologice |
|
oricare medicament |
hipersensibilitate alergica cunoscuta |
Reluarea tratamentului dupa suspendari temporare
Suspendarea tratamentului impusa de reactiile adverse reclama intr-o prima etapa identificarea medicamentului care a produs reactia si intr-a doua reconstituirea unui regim eficace.
- identificarea medicamentului generator al reactiei poate fi realizata intrerupand tratamentul si, dupa disparitia anomaliilor clinice si de laborator, reintroducand pe rand medicamentele, cu o doza initiala mai mica, la interval de 4-6 zile, in conditii de supraveghere atenta a bolnavului.Este procedeul recomandat mai ales in cazul manifestarilor de epatotoxicitate. In cazul eruptiilor generalizate si persistente, dar care nu forteaza intreruperea tratamentului, unii autori recomanda procedeul invers, de eliminare pe rand a medicamentelor cunoscute ca producand mai frecvent asemenea manifestari (in ordinea Z, R, H, E, S) .
In reactiile de hipersensibilitate alergica (febra si eruptie cutanata) identificarea medicamentului- alergen este posibila prin testare cu dozele mai jos indicate, dupa disparitia completa a manifestarilor clinice in urma suspendarii tratamentului.
Medicament
Doza-test (mg)
ziua I
ziua II
H
R
Z
E
S (KM, AK, CM, VM)
50
75
250
100
125
300
300
1000
500
500
- reconstituirea regimului se va face fie prin inlocuirea medicamentelor devenite contraindicate, fie prin altele, fie prin masuri care amelioreaza toleranta unor medicamente temporar suspendate (desensibilizare sau medicatie/ simptomatica) .
Desensibilizarea este formal contraindicata in reactiile de hipersensibilizare alergica severe ca si in reactiile imunologice grave produse de tratamentul intermitent cu R. Ori de cate ori este posibil, fara a compromite eficacitatea regimului restructurat, se va prefera desensibilizarii inlocuirea medicamentului alergen cu un altul inca neadministrat bolnavului.
Desensibilizarea se incepe administrand 1/10 din doza normala si apoi crescand zilnic doza cu aceeasi cantitate. In caz de reactie la o anumita doza se intarzie marirea ei sau se revine temporar la o doza mai mica (tatonare) . In spital intervalul dintre doze poate fi redus la 12 ore (2 doze pe zi) . In general desensibilizarea poate fi incheiata in 7-10 zile. Pe durata desensibilizarii se va administra o asociatie de cel putin doua medicamente active. Medicamentele verificate ca nonalergice la testarea preliminara vor fi imediat reintroduse in regim.
Medicatia simptomatica (antiacide, antihistaminice, antispastice, fermenti pancreatici, vitamine, cure scurte de corticoizi s.a. ) poate fi uneori suficienta pentru a elimina efectele adverse si a permite reluarea administrarii medicamentului.
Supradozajul medicamentelor
Supradozajul medicamentelor antituberculoase, prin erori terapeutice sau, mai in scop de sinucidere, poate produce manifestari grave de intoxicatie reclamand masuri terapeutice de urgenta. Printre acestea, evecuarea stomacului cat mai curand dupa ingestie este totdeauna indicate (prin provocarea vomei sau lavaj gastric) . Pentru nici unul din medicamente nu exista antidote specific.
- intoxicatia cu H se manifesta prin greturi, varsaturi, ameteli, tulburari vizuale si de vorbire survenind la 0.5-3 ore de la ingestie. In cazurile grave se poate ajunge la sepresiune respiratorie, stupoare si coma si/sau convulsii violente, refractare la tratament. Terapia intensiva adaptata manifestarilor este deseori necesara (hemodializa poate avea efect favorabil) . Se va include in tratament piridoxina in doze mari pentru prevenirea polinevritei periferice, manifestare reziduala frecventa.
R in doze foarte mari poate produce efecte depresoare asupra SNC. Tratamentul este simptomatic.
- supradozajul Z poate produce leziuni hepatice acute si hiperuricemie. Tratamentul este si in acest caz simptomatic.
- in intoxicatia cu S sau E tratamentul este simptomatic. Hemodializa poate deveni necesara.
Probleme speciale de conduita terapeutica
Sarcina si lactatie. Streptomicina este singurul medicament antituberculos a carui actiune nociva asupra foetusului a fost demonstrata. S trece in circulatia foetala si in laptele matern si daca este administrata in primele luni de sarcina poate afecta dezvoltarea urechii interne producand surditati congenitale. Fara sa existe probe concludente efecte similare sunt de asteptat si pentru orice antibiotic aminoglicozidic/peptidic (KM, AK, AM, VM) . De unde recomandarea inlocuirii sistematice, la femeia gravida, a S (sau medicamentelor similare) cu E. De subliniat este faptul ca toate celelalte medicamente esentiale (H, R, Z) nu sunt contraindicate in sarcina si lactatie ceea ce permite aplicarea regimurilor standard de scurta durata la femeile gravide si lactante, cu conditia inlocuirii S cu E.
Boli si stari morbide asociate. Unele boli si stari morbide asociate, in special cele cronice, potenteaza efectele adverse ale medicamentelor antituberculoase, impunand adaptari ale conduitei terapeutice.
Astfel:
- Etilismul poate favoriza pana la anulare aderenta bolnavului la tratament si, in acelasi timp, favoriza reactiile adverse hepato- si neurotoxice. Este indicata spitalizarea in primele luni de tratament si in continuare, tratament strict supravegheat, cu monitorizarea atenta a efectelor adverse.
- Diabetul zahatat, deja cunoscut in momentul imbolnavirii sau descoperitcu prilejul diagnosticarii tuberculozei, trebuie echilibrat prin tratament corect, cele doua boli agravandu-se reciproc. La diabetici riscul hepato- , nefro- , si oculotoxicitatii medicamentelor antituberculoase creste, in special la bolnavii varstnici, ceea ce impune un plus de atentie in monitorizerea efectelor adverse.
- Hepatopatiile cronice, in masura in care nu sunt in plina evolutie sau nu au produs insuficiente hepatice severe reprezinta contraindicatii relative ale chimioterapiei. Asociatia HRZ (sau E) desi compuse din medicamente potential hepatotoxice poate fi administrata, prin tatonare, cu doze zilnice initial mai reduse decat cele uzuale (ex. : H:3 mg/kg, R:300-450 mg, Z:20 mg/kg) cu monitorizarea riguroasa a starii clinice si a datelor de laborator (enzime hepatice, bilirubinemie) . Datele literaturii arata ca incidenta hepatitelor iatrogene este minimala pentru H (de regula sub 0.5%) si semnificativ mai mare pentru R si Z (peste 1%) . Toxicitatea R pare a se manifesta mai ales in cazul asocierii medicamentului cu H. Se poate conchide ca, in extremis, bolnavii in cauza pot fi tratati cu H asociata cu partenerii non-hepatotoxici (S si E) .
- Nefropatiile. R nu este nefrotoxica si poate fi administrata chiar in insuficientele renale cronice, inclusiv in conditii de hemo- sau peritoneodializa, evitand supradozajul. De asemenea H si Z, in dozele terapeutice uzuale sunt practic lipsite de nefrotoxicitate. In schimb S, mai ales la varstnici si la pacientii de insuficienta renala, este potential nefrotoxica, in special in tratamentul zilnic care favorizeaza acumularea medicamentului. In asemenea situatii este indicata reducerea dozei la 0.5-0.75 g sau, cand este posibil, dozarea concentratiei S serice si adaptarea dozei care asigura cel mult 4 mcg/mL ser. Doze mai reduse sunt recomandate si pentru E, medicament eliminat numai pe cale renala.