
|
|
|
Masurile terapeutice avansate de resuscitare - Advanced life support (ALS)
1. Consideratii generale
In Europa, mortalitatea la pacientii cu varsta sub 75 de ani este datorata in proportie de aproximativ 40% de bolile cardiovasculare. O treime din pacientii la care debuteaza un infarct miocardic acut (IMA), decedeaza inainte de a ajunge la spital; majoritatea deceselor apare in prima ora de la debutul simptomelor, ritmul cardiac fiind fie fibrilatia ventriculara (FV), fie tahicardia ventriculara (TV) fara puls. Singurul tratament efectiv in aceste situatii este defibrilarea electrica, stiindu-se faptul ca pentru fiecare minut de intarziere sansele de succes ale resuscitarii scad cu 7-10%. Atunci cand pacientul cu infarct miocardic acut ajunge la spital, riscul aparitiei FV in cursul spitalizarii este de aproximativ 5%. Stopul cardiac la pacientul spitalizat este mai frecvent datorat asistolei sau disociatiei electromecanice (DEM).
Interventia terapeutica dupa stopul cardiac ce contribuie la un prognostic favorabil poate fi privita conceptual ca "un lant al supravietuirii" deja amintit anterior.
2. Masuri terapeutice avansate de resuscitare
Masurile terapeutice avansate de resuscitare se instituie indiferent de etiologia stopului cardiac:
a. Monitorizarea ritmului cardiac - defibrilarea
Supravietuirea precum si succesul defibrilarii la un pacient aflat in stop cardiac si fibrilatie ventriculara depinde de rapiditatea cu care se administreaza primul soc electric. De aceea, defibrilarea cat mai precoce reprezinta o masura terapeutica ce duce la cresterea supravietuirii pacientiilor aflati in stop cardiac prin FV.
Trebuie aleasa o energie adecvata care sa produca o depolarizare miocardica globala simultana, permitand astfel celulelor pacemaker sa-si reia activitatea normala. Daca se folosesc energii prea mari se produce injuria celulelor miocardice. Secventa administrarii rapide a socurilor electrice de catre un defibrilator monofazic in cazul FV sau a TV fara puls este: 200 J, 200J, 360 J. Recent, au fost introduse in practica clinica defibrilatoarele bifazice care scad pragul defibrilarii si respectiv energia necesara unei defibrilari reusite.
Padelele defibrilatorului se pun astfel: una pe partea dreapta a sternului, sub clavicula, cealalta pe stanga, la nivelul spatiului 5 intercostal, pe linia axilara medie.
In cazul conversiei electrice a tahicardiilor atriale si ventriclare, trebuie administrat soc electric sincron cu unda R de pe ECG, minimizandu-se asfel riscul inducerii fibrilatiei ventriculare. La pacientul constient, conversia electrica se face sub anestezie sau sedare.
b. Asigurarea cailor respiratorii - ventilatia
Pacientii ce necesita resuscitare au adesea obstructie de cai aeriene prin pierderea constientei, dar, uneori, aceasta obstructie poate fi cauza primara a stopului cardiorespirator. De aceea evaluarea rapida, controlul caii aeriene si asigurarea ventilatiei sunt manevre esentiale in resuscitare. Acest lucru va duce si la limitarea aparitiei leziunilor cerebrale secundare sau a altor organe. Fara o oxigenare adecvata, sansele de repornire cardiaca sunt minime.
Executa intubatia traheala. Acesta reprezinta masura terapeutica optima, atunci cand este facuta de un personal medical experimentat. De asemenea, pot fi aspirate pe sonda traheala diverse secretii/materiale straine ajunse in arborele bronsic distal. In plus, pe sonda traheala pot fi administrate diverse medicamente (in lipsa unui abord venos).
Alternativa intubatiei traheale o reprezinta masca laringiana sau Combitubul atunci cand personalul medical care face resuscitarea nu are experienta in intubatia orotraheala, dar este familiarizata cu utilizarea mastii laringiene sau a Combitubului.
Evaluarea pozitionarii corecta a oricarei sonde trebuie efectuata periodic.
Ventileaza pacientul cu 100% O2 cu ajutorul unui balon de ventilat cu rezervor sau cu un ventilator mecanic automat. Volumul curent (tidal) in cazul ventilatiei pe masca cu balon trebuie sa fie de 700-1000 ml administrat in 2 sec. daca se face ventilatie cu aer atmosferic (suficient cat toracele sa se destinda in mod vizibil). Atunci cand se suplimenteaza cu oxigen, volumul poate fi redus la 400-600 ml administrat in 1-2 sec. (suficient cat toracele sa se destinda in mod vizibil). In cazul lipsei protectiei caii aeriene (de exemplu ventilatia pe masca), se recomanda folosirea de volume curente mici cu suplimentarea de O2 care sa reduca riscul distensiei gastrice si a regurgitarii cu aspiratie pulmonara. Pana la asigurarea caii aeriene, ventilatia trebuie sa se faca in mod sincron cu MCE (o pauza in MCE pentru ventilarea pacientului).Dupa asigurarea caii aeriene, MCE trebuie continuat neintrerupt cu o rata de 100/min (oprire doar in cazul defibrilarii si a verificarii pulsului), iar ventilatia cu o rata de 12/min.
Tehnica intubatiei orotraheale
preoxigenare - ventilatie pe masca cu concentratie mare de O2, minim 15 sec.
pozitionare corecta - se urmareste pozitionarea in acelasi ax a laringelui, glotei si cavitatii orale (se pune o perna mica sub occiput si se face extensia capului). Daca se suspicioneaza o leziune cervicala capul se mentine in pozitia neutra.
se introduce laringoscopul (tinut in mana stanga) prin coltul din dreapta al gurii pana la nivelul santului gloso-epiglotic, tragandu-se spre partea stanga pentru a putea astfel vizualiza glota. Eventual, este necesara aspiratia secretiilor pentru o mai buna vizualizare.
trebuie identificate principalele repere anatomice ale glotei si ale laringelui (corzile vocale, comisura posterioara +/- anterioara)
introducerea sondei de intubatie, numai dupa o buna vizualizare a laringelui. Balonasul sondei trebuie sa ajunga sub nivelul corzilor vocale, de obicei la 21 cm. la femeie si 23 cm. la barbat si umflarea cu aer a balonasului sondei
verificarea pozitionarii corecte a sondei (auscultator si destinderea toracelui) - murmurul vezicular trebuie sa se ausculte egal, in ambele axile. Exista si un aparat ce masoara concentratia de CO2 la sfarsitul expirului (ETCO2).
fixarea sondei cu fasa sau leucoplast la nivelul gurii
montarea unei pipe Guedel in cavitatea bucala pentru a preveni muscarea sondei de catre pacient, atunci cand acesta se trezeste.
Exista situatii cand pacientul nu se poate ventila pe masca sau nu se poate face intubatia orotraheala (leziuni traumatice faciale extinse, obstructie prin edem sau corp strain). In aceste situatii trebuie realizata chirurgical o cale aeriana sub nivelul obstructiei. Astfel se face o cricotiroidotomie pe ac sau chirurgical. Trahestomia chirurgicala in acesta situatie de urgenta este contraindicata deoarece necesita abilitati chirurgicale importante, necesita timp pentru a o executa si, de obicei, se insoteste de sangerare importanta locala. Ea se poate efectua optim doar in sala de operatie.
c. Stabilirea unui acces venos
Montarea unei linii venoase periferice este calea cea mai sigura, usor de efectuat si rapida. Administrarea de medicamente pe vena periferica necesita administrarea suplimentara a 10-20 ml ser fiziologic.
Cateterizarea unei vene centrale reprezinta abordul venos optim ce asigura o administrare rapida a medicamentelor in circulatia centrala.Acesta tehnica necesita o pregatire speciala si poate induce complicatii, uneori chiar amenintatoare de viata.
Atunci cand nu se poate obtine nici un acces venos, medicamentele de tipul adrenalinei, atropinei, lidocaina (liposolubile) se pot administra pe sonda traheala. In acesta situatie este necesara utilizarea de doze de 2-3 ori mai mari si diluate in 10 ml de ser fiziologic.
3. Algoritmul terapeutic universal de resuscitare in cazul stopului cardiac la adulti (Fig.3.2)
In functie de aspectul ECG al ritmului cardiac, atitudinea terapeutica in cazul stopului cardiac poate fi impartita in doua categorii: prima - fibrilatia ventriculara si tahicardia ventriculara fara puls si a doua - asistola si disociatia electromecanica. Principala diferenta consta in faptul ca in cazul primei categorii trebuie aplicata cat mai precoce defibrilrea electrica, restul etapelor terapeutice (compresia toracica, controlul caii aeriene, accesul venos, administrarea adrenalinei, factorii agravanti) fiind comune ambelor categorii.
1. Pumnul precordial (daca este necesar): daca stopul cardiac este observat de catre martori sau pacientul era monitorizat, atunci pumnul precordial poate fi utilizat chiar inaintea cuplarii defibrilatorului. Acesta manevra are sanse reduse de reusita daca este aplicata la mai mult de 30 secunde de la debutul stopului cardiac.
2. Utilizarea masurilor terapeutice bazale de resuscitare (BLS) (daca este necesar): BLS trebuie inceput atunci cand se intarzie in obtinerea defibrilatorului, dar aceste masuri nu trebuie sa duca la intarzierea defibrilarii. Prioritatea o constituie evitarea oricarei intarzieri intre momentul stopului cardiac si defibrilarea propriu-zisa.
Se pot utiliza mijloace aditionale de control ale caii respiratorii si ale ventilatiei, de exemplu ventilatie cu presiune pozitiva cu fractie inspiratorie mare, chiar 100%.
3. Montarea pe pacient a unui defibrilator cu monitor monitorizarea ritmului cardiac:
dupa administrarea primului soc electric poate exista o falsa perioada de asistola, atunci cand monitorizarea continua prin padelele defibrilatorului;
ulterior trebuie montati electrozi de monitorizare pentru evaluarea ritmului cardiac.
4. Evaluarea circulatiei (± verificarea pulsului) si a ritmului cardiac
verifica semnele prezentei circulatiei, inclusiv pulsul carotidian, dar doar pentru a vedea daca undele de ECG sunt concordante cu pulsul (prezenta unui debit cardiac);
acest lucru nu trebuie sa dureze mai mult de 10 secunde;
evaluarea ritmului cardiac pe monitor ca fiind:
o ritm cardiac la care se poate utiliza socul electric: fibrilatia ventriculara (FV) sau tahicardia ventriculara fara puls (TV);
o ritm cardiac la care nu se poate utiliza socul electric: asistola sau disociatie electro-mecanica (DEM).
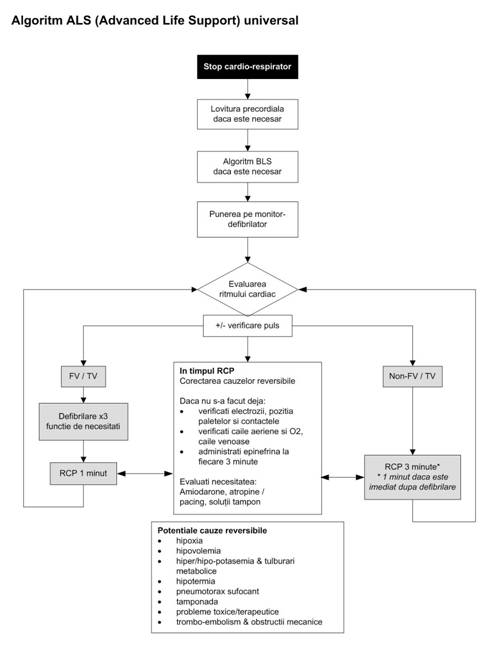
Fig. Algoritmul terapeutic universal de resuscitare in cazul stopului cardiac la adulti.
3.1. Algoritmul terapeutic in caz de FV/TV fara puls (Fig. 3.3)
a. asigura-te ca nu este nimeni in contact direct cu pacientul apoi:
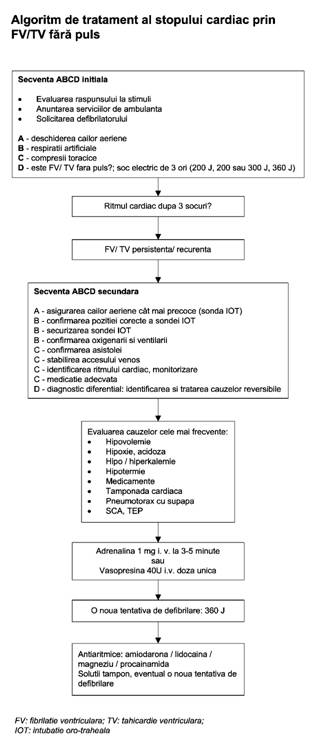
Fig.3.3. Elementele caracteristice (Algoritmul terapeutic in caz de FV/TV fara puls).
foloseste o secventa de pana la trei socuri electrice, daca este necesar: 200 J, 200 J, 360 J (defibrilator monofazic), observand orice modificare a ritmului pe ECG dupa fiecare soc;
tinta trebuie sa fie administrarea rapida a celor trei socuri electrice in mai putin de un minut (daca este necesar).
b. daca persista FV/TV dupa cele trei socuri, executa un minut de RCP (MCE si ventilatie artificiala in raport 15:2).
c. in timpul efectuarii RCP:
evalueaza si corecteaza eventualele cauze reversibile de stop cardiac;
daca nu au fost facute anterior:
verifica electrozii, pozitia si contactul padelelor;
fixeaza si verifica sonda IOT, administreaza O2, asigura o cale venoasa. (odata ce pacientul a fost intubat, MCE trebuie facut la o rata de 100/min. neintrerupt, iar ventilatia la o rata de 12/min. asincron).
administreaza 1 mg. adrenalina I.V;
daca nu s-a obtinut un acces venos, ia in considerare administrarea a 2-3 mg adrenalina pe sonda IOT in solutie 1:10000;
intervalul intre socul nr. 3 si 4 nu trebuie sa depaseasca un minut.
d. reevalueaza ritmul cardiac de pe monitor: verifica semnele prezentei circulatiei, inclusiv pulsul carotidian, dar doar daca undele de ECG sunt concordante cu pulsul (prezenta unui debit cardiac);
e. daca ritmul cardiac nu este nici FV nici TV fǎrǎ puls, atunci urmareste algoritmul pentru asistolǎ si disociatie electromecanicǎ.
f. dacǎ FV/TV se mentine atunci:
ia in considerare administrarea amiodaronei in cazul FV/TV refractare la socurile electrice initiale;
executa alte trei socuri electrice aditionale de 360 J cu un defibrilator monofazic sau energie echivalenta in cazul unui defibrilator bifazic;
administreazǎ 1 mg. adrenalinǎ I.V;
acest proces de reevaluare a ritmului cardiac si RCP, nu trebuie sa depaseasca 2-3 min. ; adrenalina (1mg.) se administreaza la fiecare 3 minute cand se reia ciclul;
repeta ciclul de trei socuri si RCP timp de 1 minut pana cand reuseste defibrilarea
g. in timpul efectuarii RCP, trebuie reverificata pozitia si contactul electroziilor/padelelor, fixeaza si verifica sonda IOT, administreaza O2, asigura o cale venoasa, daca acest lucru nu a fost facut anterior;
h. ia in considerare utilizarea de alte medicamente (vezi sectiunea II4).
Algoritmul terapeutic in caz de asistola, disociatie electromecanica
Asistola, disociatia electromecanica nu este FV/TV fara puls. Elementele specifice sunt (Fig 3.4, Fig. 3.5):
a. verifica semnele prezentei circulatiei, inclusiv pulsul carotidian.
b. executa sau reia RCP timp de 3 minute (15:2), daca pacientul este in stop cardiac. Daca dupa defibrilare apare un ritm care nu este FV/TV, executa doar un minut de RCP inaintea reevaluarii ritmului cardiac sau a administrarii de medicamente.
c. in timpul efectuarii RCP:
evalueaza si corecteaza eventualele cauze reversibile de stop cardiac.
daca nu au fost facute anterior:
verifica electrozii, pozitia si contactul padelelor;
fixeaza si verifica sonda IOT, administreaza O2, asigura o cale venoasa (odata ce pacientul a fost intubat, MCE trebuie facut la o rata de 100/min. neintrerupt, iar ventilatia la o rata de 12/min. asincron.
administreaza 1 mg. adrenalina I.V.
daca nu s-a asigurat un acces venos, ia in considerare administrarea a 2-3 mg adrenalina pe sonda IOT in solutie 1:10000.
d. reevalueaza ritmul cardiac dupa 3 min de RCP:
verifica semnele prezentei circulatiei, inclusiv pulsul carotidian, dar doar daca undele de ECG sunt concordante cu pulsul (debitul cardiac).
e. daca pe monitor apare FV/TV (Fig. 3.6).
f. daca se mentine aspectul de asistola, disociatie electromecanica , se executa incǎ 3 min. RCP (15:2) apoi se administreaza 1 mg. adrenalina I.V., repetandu-se acest ciclu (cu durata de 3 min), astfel se repeta administrarea de adrenalina la fiecare 3 min. In timpul efectuarii RCP se verifica electrozii, pozitia si contactul padelelor, se fixeaza si se verifica sonda IOT, se administreaza O2, se asigura o cale venoasa, daca aceste etape nu au fost efectuate anterior.
g. evalueaza utilizarea de alte medicamente (atropina, solutii tampon) si pacing-ul (vezi sectiunea urmatoare). Atropina se administreaza initial in doza de 1 mg., repetat la fiecare 3-5 min., pana la doza maxima de 0,04 mg/kgc.
4. Utilizarea altor masuri terapeutice (medicamente si pacing-ul)
Adrenalina se administreaza I.V. In doza de 1 mg. sau pe sonda traheala in doza de 2-3 mg. Nu a fost dovedit faptul cǎ adrenalina ar imbunatati prognosticul (de aceea este inclusa in clasa nedeterminata de recomandare).
Antiaritmicele
Dovezile care sa sustina recomandarea de substante aritmice sunt incomplete. Exista relativ putine evidente clinice in ceea ce priveste utilizarea de substante antiaritmice in cazul FV/TV fara puls care sa duca la imbunatatirea supravietuirii si a duratei de spitalizare.
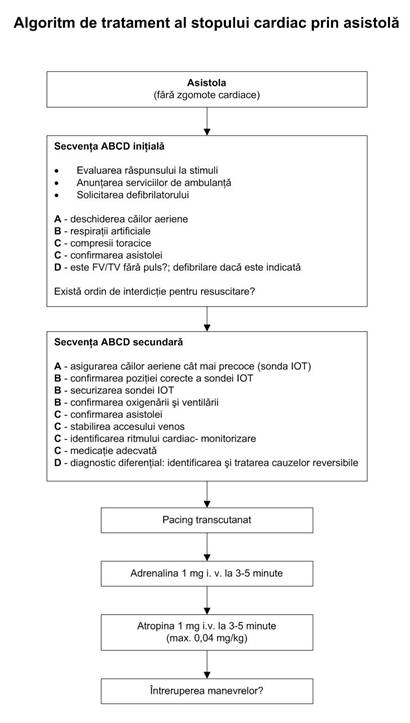
Fig. 3.4.
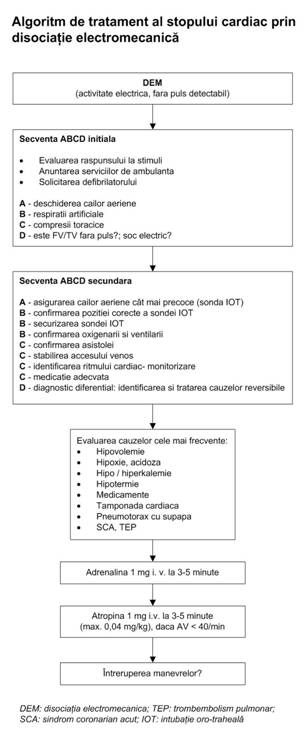
Fig. 3.5.
o Vasopresina in doza unica de 40 U, este considerata o alternativa a adrenalinei in situatia FV/TV fara puls refractara la administrarea primelor 3 socuri electrice (clasa IIb), dar sunt necesare evidente clinice suplimentare.
o Amiodarona reprezinta primul medicament ce trebuie ales la pacientii cu FV/TV refractara la socurile electrice initiale. Se administreaza in bolus, in doza de 300 mg diluata in 20 ml glucoza pe linia venoasa periferice, urmata de suplimentarea a inca 150 mg in cazul lipsei de raspuns si urmata de administrarea de amiodarona in perfuzie continua 1mg/min in urmatoarele 6 ore si apoi 0,5 mg/minut pana la o doza totala zilnica de 2g.
o Magneziul (8 mmol) este recomandat in cazul FV refractare, daca exista suspiciunea unei hipomagneziemii (clasa IIb).
o Xilina (lidocaina) si procainamida (clasa IIb) reprezinta alternative la amiodarona , daca acesta nu este disponibila, si nu trebuie administrate suplimentar, dupa utilizarea amiodaronei. Procainamida se administreaza in perfuzie continua in doza de 30 mg/min pana la o doza totala de 17 mg/kg. Necesitatea administrarii cu viteza relativ mica, o face mai putin potrivita in aceste situatii critice.
o Bretilium nu mai este recomandat.
Solutiile tampon
Considera administarea de bicarbonat de sodiu sau o alta solutie tampon pentru a corecta acidoza metabolica severa (pH<7,1). Se administreaza titrat 50 ml. de bicarbonat de sodiu 8,4% in functie de analiza gazelor din sangele arterial. Daca nu se poate obtine aceasta analiza, se poate lua in considerare administrarea de bicarbonat de sodiu sau a altei solutii tampon dupa 20-25 min de la debutul stopului cardiac.
Atropina
Administrarea unei doze unice de 1 mg de atropina I.V. poate fi folosita in cazul prezentei asistolei sau a disociatiei electromecanice. Acesta se poate administra si pe sonda trahealǎ (6 mg. diluat in 10 ml. ser fiziologic steril). Doza maxima de atropina ce se poate administra este de 0,04 mg/kgc.
Pacing
Aceasta metoda are un rol important la pacientii cu bradiaritmii severe, dar nu a fost stabilit rolul sau in cazul asistolei, cu exceptia blocului trifascicular in care sunt prezente undele P.
5. Recunoasterea si tratarea unor posibile cauze reversibile de stop cardiac
La orice pacient aflat in stop cardiac, trebuie luat in considerare potentialele cauze sau factori agravanti ce au un tratament specific:
hipoxia;
hipovolemia;
hiper/hipopotasemia sau alte tulburari metabolice (acidoza);
hipotermia;
pneumotoraxul sufocant;
tamponada cardiaca;
intoxicatii medicamentoase;
tromboembolism masiv sau obstructia mecanica;
tromboza coronarianǎ (sindrom coronarian acut).
6. Tulburari de ritm in contextul stopului cardiac
6.1. Bradicardia
Algoritmul a suferit relativ putine modificari. Nu se mai recomanda folosirea izoprenalinei; daca nu exista posibilitatea pacing-ului, atunci se pot folosi doze mici de adrenalina in perfuzie.
Bradicardia este definita de ritmul cardiac sub 60 batai/min., sau ritmul cardiac este inadecvat de mic pentru mentinerea stabilitatii hemodinamice. Primul pas in abordarea acestei tulburari de ritm este de a determina daca se insoteste de reactii adverse :
TAS < 90 mmHg;
AV < 40/min;
Aritmii ventriculare ce necesita tratament;
Insuficienta cardiaca.
Atropina este indicata in doza de 0,5 mg, doar daca exista reactii adverse. Daca s-a produs efectul dorit sau nu sunt prezente reactii adverse, urmatoarea etapa este de a evalua riscul de asistola. Factorii ce indica riscul de asistola sunt:
Asistola recenta;
Blocul AV tip Mobitz II;
Bloc AV total cu complexe QRS largi;
Pauza ventriculara > 3 sec.
Pacing-ul poate fi necesar atunci cand riscul de asistola este crescut sau pacientul prezinta reactii adverse si nu a raspuns la atropina. Pentru a imbunatatii starea pacientului pana la sosirea specialistului sau a suportului tehnic necesar mai pot fi facute urmatoarele:
Repetarea a inca 0,5 mg atropina pana la doza totala de 3 mg;
Pacing transcutanat;
Adrenalina in perfuzie in doza de 2-10 micrograme/min.
Blocul AV total cu complexe QRS inguste nu reprezinta o indicatie de pacing, deoarece centrii jonctionali asigura un ritm rezonabil si stabil.
6.2. Tahicardiile
Principii de baza :
1. Tratamentul de urgenta depinde de stabilitatea clinica a pacientului.
2. Este preferata cardioversia atunci cand pacientul este instabil.
3. Toate substantele antiaritmice au si efecte proaritmice.
4. Nu trebuie utilizate mai multe substante antiaritmice concomitent.
5. Daca un anumit medicament nu are efect, atunci se ia in considerare cardioversia.
6. Daca pacientul are disfunctie miocardica preexistenta, atunci majoritatea antiaritmicelor vor duce la deteriorarea suplimentara a functiei miocardice.
Sunt impartite in tahicardii cu complexe largi si complexe inguste.
6.2.1. Fibrilatia atriala si flutter-ul atrial
Pacientul trebuie incadrat intr-una din cele 3 categorii de risc, pe seama frecventei cardiace si a semnelor si simptomelor adverse.
Categoria de risc crescut:
AV > 150/min.
Durere precordiala continua
Perfuzie tisulara critica
In acesta situatie, aritmia trebuie tratata imediat. Se face heparinizare imediata apoi se face conversie electrica (soc electric sincron). Daca aceasta esueaza sau reapare fibrilatia atriala, se administreaza amiodarona 300 mg. I.V. Intr-o ora, inainte de a repeta cardioversia. Se poate administra o a doua doza de amiodarona (300 mg.).
Categoria de risc mediu:
AV intre 100-150/min.
Respiratie ineficientǎ
Perfuzie tisulara redusa
Optiunea terapeutica este influentata de instabilitatea hemodinamica, boala cardiaca de bazǎ si momentul debutului fibrilatiei atriale. Daca aritmia a debutat peste 24 ore, exista riscul formarii unui tromb intra-atrial ce poate migra in momentul refacerii ritmului sinusal.
Daca nu exista dovezi de boala cardiaca pre-existenta, structurala sau instabilitate hemodinamica:
1. daca debutul fibrilatiei atriale este peste 24 ore, atunci ritmul cardiac trebuie controlat cu beta-blocante, verapamil, diltiazem sau digoxin. Verapamilul si diltiazemul nu trebuie folosite la pacientii ce primesc beta-blocante. Cardioversia nu trebuie folosita daca pacientul nu a fost anticoagulat timp de 3-4 saptamani.
2. daca debutul fibrilatiei atriale este sub 24 ore, pacientul trebuie heparinizat si trebuie restabilit ritmul sinusal. Se face fie cu flecainida (100-150 mg. I.V. In 30 min.), fie amiodarona (300 mg. In o ora si repetat, la nevoie, inca o data). Se poate face cardioversia cu soc electric sincron, la nevoie.
Daca exista dovezi de boala cardiaca pre-existenta, structurala sau instabilitate hemodinamica:
1. daca debutul aritmiei este peste 24 ore, ritmul cardiac se controleaza cu amiodarona 300 mg in o ora si repetat o data la nevoie. Cardioversia nu trebuie folosita daca pacientul nu a fost anticoagulat timp de 3-4 saptamani.
2. daca debutul fibrilatiei atriale este sub 24 ore, pacientul trebuie heparinizat si reconvertit cu soc electric sincron. La nevoie, se poate administra 300 mg amiodarona intr-o ora, repetat o data.
Categoria de risc scazut:
AV < 100/min
Simptome usoare
Perfuzie tisulara buna
1. daca debutul aritmiei este peste 24 ore, se face anticoagulare 3-4 saptamani apoi cardioversie
2. daca debutul fibrilatiei atriale este sub 24 ore, pacientul trebuie heparinizat inainte de restabilirea ritmului sinusal. Se face fie amiodarona (300 mg. In o ora si repetat, la nevoie, inca o data), fie cu flecainida (100-150 mg. I.V. In 30 min. - nu este disponibilǎ momentan in Romania). Se poate face cardioversia cu soc electric sincron, la nevoie.
6.2.2. Tahicardia cu complexe inguste (supraventriculara)
La pacientul cu tahicardie cu complexe inguste si puls prezent se incearca intai manevrele vagale (manevra Valsalva, masaj carotidian). De asemenea se adminstreaza oxigen suplimentar si se monteaza o linie venoasa.
Daca manevra vagala a esuat, adenozina este medicamentul de prima alegere (clasa IIa). Adenozina este un nucleotid purinic, incetinind transmiterea impulsului nervos prin jonctiunea AV, dar efecte minime asupra celorlalte celule miocardice sau cai de conducere. Are durata scurta de actiune (10-15 sec.) si trebuie administrata in bolus rapid, intr-o vena cu calibru mare urmata de spalare cu ser fiziologic. Doza efectivǎ este de 6 mg., si, in caz de nereusita, poate fi urmata de pana la trei doze, fiecare de 12 mg, la interval de 1-2 min. Pacientii pot prezenta reactii adverse neplacute de tipul: greata, eritem facial, disconfort precordial.
Daca pacientul nu a raspuns la manevrele vagale, adenozina si prezinta reactii adverse este necesar consultul unui specialist. in prezenta reactiilor adverse, pacientul trebuie sedat si se face cardioversie (soc electric sincron monofazic: 100 J, 200 J, 360 J sau doze echivalente de soc bifazic). In caz de nereusita, se poate repeta cardioversia, dar dupa ce s-a administrat amiodarona (150 mg. I.V. bolus in 10 min., urmata, la nevoie, de inca 300 mg administratǎ in o ora).
In absenta reactiilor adverse, se poate alege intre: esmolol, verapamil, amiodarona sau digoxin.
6.2.3. Tahicardia cu complexe largi
Desi tahicardia cu complexe largi poate aparea si in contextul unei tahicardii supraventriculare cu conducere ventriculara aberanta, in perioada peri-stop cardiac de cele mai multe ori acesta tulburare de ritm este de origine ventriculara. Exista trei optiuni de tratament:
Daca nu exista puls, se urmareste algoritmul fibrilatiei ventriculare.
Daca pacientul are puls, dar prezinta reactii adverse sau ritmul este neresponsiv la medicatia deja administrata (amiodarona, xilina), se face conversie electrica.
Daca pacientul nu prezinta reactii adverse, este indicata medicatia antiaritmica; daca aceasta nu reuseste sa controleze ritmul, se recomanda cardioversia electrica si consult de specialitate.
Reactiile adverse asociate pot fi:
TAS <90 mmHg;
Durere precordiala;
Insuficienta cardiaca;
AV > 150/min.
Dupa sedareH pacientului, se incearca conversia electrica cu soc electric sincron monofazic in doze crescatoare : 100 J, 200 J, 360 J sau doze echivalente bifazice. Se recomanda corectarea hipopotasemiei si a hipomagneziemiei. Dupǎ cardioversie, trebuie administrata amiodarona 150 mg. I.V. in 10 min. Ulterior, la nevoie, se poate face o noua cardioversie. In caz de nereusita, se pot utiliza si alte medicamente antiaritmice sau pacing overdrive (frecventa mai mare decat frecventa aritmiei) precum si consult de specialitate.
In absenta reactiilor adverse, se poate folosi amiodarona 150 mg. I.V. In 10 min. sau lidocaina 50 mg. I.V. In 2 min. Lidocaina poate fi repetata la fiecare 5 min.pana la o doza totala de 200 mg.